Diabetes mellitus a jeho komplikácie: kazuistika
Diabetes mellitus and its complications: case report
Case report describes 53 years old longtime diabetic patient, hospitalized due to unhealed defect in the right lower extremity, fever and shortness of breath. When patient was admitted, complained about pain and swelling of the right lower extremity, defect with excretion of pus. Associated with shortness of breath and fever up to 39 °C. Laboratory findings revealed increased kidney parameters and inflammation indicators. Differential diagnosis of dyspnea was realized in cooperation with pulmonologist during hospitalilzation while empirical antibiotics treatment was continued. On the ninth day of hospitalization occurred unexpected collapse with loss of consciousness and development of ventricular fibrillation, therefore cardiopulmonary resuscitation was performed immediately, which was successful - vital functions and consciousness of the patient were restored. After temporal improvement of patient´s condition further inpatient period was complicated with the development of right lower limb phlegmona followed by systemic inflammatory response syndrome (SIRS) and the multiple organ dysfunction syndrome (MODS). The patient underwent acute hemodialysis and antibiotic treatment was changed according to microbiological sensitivity. In spite of improved clinical status and laboratory results, the patient´s condition deteriorated progressively and on the 40th day of hospitalization cardiopulmonary failure occurred. The second cardiopulmonary resuscitation was not successful and the patient died.
Key words:
diabetes mellitus – multiorganomultivascular arterial disease – ventricular fibrilation
Authors:
Na? A Hučková; Laura Gužiková; Peter Sabaka; Jana Hodulíková; Ľudovít Gašpar
Authors‘ workplace:
II. interná klinika LF UK a UNB v Bratislave, prednosta doc. MUDr. Ľudovít Gašpar, CSc.
Published in:
Forum Diab 2013; 2(1): 36-40
Category:
Case Report
Overview
Kazuistika opisuje polymorbídneho 53-ročného dlhoročného diabetika, hospitalizovaného pre nehojaci sa defekt na pravej dolnej končatine, febrility a dýchavicu. Pri prijatí pacient udával bolesti a opuch pravej dolnej končatiny, následne mu rana začala hnisať. Pridružila sa dýchavica a zvýšenie telesnej teploty do 39 °C. V laboratórnom náleze sa zistili zvýšené hodnoty renálnych parametrov zlyhávania a zápalových ukazovateľov. Počas hospitalizácie sa realizovala diferenciálna diagnostika dyspnoe v spolupráci s pneumológom a pokračovalo sa v necielenej antibiotickej liečbe. V 9. deň hospitalizácie došlo k nečakanému kolapsu pacienta so stratou vedomia a vzniku komorovej fibrilácie, preto bola realizovaná bezodkladná kardiopulmonálna resuscitácia, ktorá bola úspešná – obnovili sa vitálne funkcie a vedomie pacienta. Po prechodnom zlepšení zdravotného stavu pacienta sa ďalší priebeh hospitalizácie komplikoval rozvojom flegmóny pravej dolnej končatiny s následným vývojom syndrómu systémovej zápalovej odpovede (systemic inflammatory response syndrome – SIRS) a so syndrómom multiorgánového zlyhávania (multiple organ dysfunction syndrome – MODS). Pacient bol akútne hemodialyzovaný a antibiotická liečba bola zmenená na cielenú. Aj napriek opätovnému zlepšeniu klinického stavu a laboratórneho nálezu sa stav pacienta progresívne zhoršoval a na 40. deň hospitalizácie došlo ku kardiopulmonálnemu zlyhaniu. Druhá kardiopulmonálna resuscitácia nebola úspešná a pacient exitoval.
Kľúčové slová:
diabetes mellitus – multiorgánovomultivaskulárna choroba – komorová fibrilácia
Úvod
Diabetes mellitus (DM) je chronický metabolický syndróm charakterizovaný chronickou hyperglykémiou, ktorá vzniká v dôsledku poruchy sekrécie inzulínu, poruchy účinku inzulínu v cieľových tkanivách alebo ich kombináciou. Z klinického hľadiska spôsobuje vznik mikrovaskulárnych a makrovaskulárnych komplikácií s vývojom orgánovo-špecifických degeneratívnych procesov a vývinom neuropatických komplikácií [1].
Komplikácie DM sú vo všeobecnosti považované za vážne zdravotné problémy, ktoré významne zaťažujú nielen samotného pacienta s DM z dôvodu možných telesných i duševných následkov, ale aj jeho rodinných príslušníkov, zdravotnícky personál a celú spoločnosť pre ekonomickú náročnosť nákladov nevyhnutných na zdravotnú starostlivosť. Chronické komplikácie DM často vyžadujú dlhodobú alebo opakovanú hospitalizáciu a následnú interdisciplinárnu lekársku a ošetrovateľskú starostlivosť.
Prediabetes, DM a pridružené choroby sú vzájomne späté s endotelovou dysfunkciou (1. štádium vaskulárneho poškodenia) [2–11]. V klinickej praxi preto zatiaľ nevieme rozhodnúť, čo je príčinou a čo následkom. DM sa môže týkať kvalitatívnej a/alebo kvantitatívnej zmeny jednej funkcie (simplexná, selektívna endotelová dysfunkcia), dvoch či viacerých funkcií v rôznych kombináciách (kombinovaná endotelová dysfunkcia) alebo všetkých funkcií (globálna endotelová dysfunkcia). Každá z porúch môže byť parciálna (rôzneho stupňa), alebo totálna. V patogenéze artériových chorôb sa pri endotelovej dysfunkcii najviac uplatňuje zmenená priepustnosť pre plazmové proteíny a lipoproteíny, zmena v udržovaní cievneho tonusu v prospech vazokonstrikcie, zmeny v rovnováhe medzi protrombogénnymi a antitrombotickými aktivitami, nadmerne zvýšená expresia adhezívnych molekúl pre leukocyty a trombocyty, zvýšená produkcia cytokínov (najmä s rastovými a prozápalovými aktivitami), remodelácia a iné [2–11]. DM navodzuje komplex závažných cievnych rizikových faktorov, ktorý spôsobuje jednak stenotizujúco-obliterujúce vaskulárne choroby veľkých a stredných artérií (ateroskleróza; diabetická makroangiopatia; artériová trombóza; artériová embólia; artériová tromboembólia), ale aj malých artérií, arteriol a kapilár (arterioloskleróza/arteriolonekróza; diabetická mikroangiopatia; mikrotromboembólia), ďalej izolúmenové artériové choroby (Mönckebergova medioskleróza/mediokalcinóza) a dilatačno-ektatické artériové vaskulárne choroby (disekcia; aneuryzma a/alebo mikroaneuryzma, vrátane ruptúry a hemoragických komplikácií i tromboembolických komplikácií) [2–11]. Je zjavné, že klinický obraz artériových chorôb je mimoriadne mnohotvárny, čo súvisí s ich orgánovou lokalizáciou, s funkčnými a štruktúrnymi zmenami artérií a/alebo s funkčnými a štruktúrnymi následkami ischémie až nekrózy (v každom tkanive a orgáne ľudského organizmu). Pri diagnostike je potrebné používať komplexnú klinickú, etiologickú a anatomicko-patofyziologickú (CEAP) diagnostiku.
DM ako priamy aj nepriamy rizikový faktor kardiovaskulárnych chorôb (ischemickej choroby srdca, „diabetického“ srdca a zlyhávania srdca), ale aj cerebrovaskulárnych, renovaskulárnych a ďalších orgánových cievnych artériových ischemických chorôb [2–11]. Rozdeľovanie diabetických mikroangiopatických komplikácií na retinopatiu, neuropatiu a renopatiu nemá dnes dostatočné opodstatnenie, nakoľko väčšina cievnych chorôb má generalizovaný (systémový) charakter.
Anamnéza
Pacientom bol 53-ročný obézny muž (BMI: 36 kg/m², obvod pása: 118 cm), ktorý bol hospitalizovaný pre nehojaci sa vred na pravej dolnej končatine (PDK), febrility a dýchavicu. Pri prijatí udával, že vred pri vnútornom členku PDK mal asi 3 mesiace a posledné 2 týždne pozoroval výrazné zhoršenie lokálneho stavu (mokvanie, hnisanie, začervenanie okolia rany) sprevádzané výraznými bolesťami v oboch dolných končatinách (DK), pri chôdzi aj v pokoji v noci. Predhospitalizačne mal opakovane zvýšenú telesnú teplotu nad 39,0 °C. Niekoľko dní pred prijatím udával sťažené dýchanie už pri miernej námahe, či po prejdení pár metrov. Občas mal suchý dráždivý kašeľ. Navštívil praktického lekára, ktorý ho začal liečiť necielene antibiotikom (klindamycín, Dalacin), v deň prijatia ho užíval 3. deň.
Pacient bol dlhoročne liečený diabetik 2. typu, ostatných 11 rokov vyžadujúci terapiu inzulínom. Mal dlhodobo rozvinuté chronické komplikácie DM – diabetická noha (PDK), diabetická polyneuropatia, diabetická nefropatia. Pacient sa liečil dlhodobo na ischemickú chorobu srdca: prekonal opakované akútne koronárne syndrómy – infarkty myokardu (03/2002, 03/2011, 07/2012), ktoré si vyžadovali opakovanie koronárnych intervencií, a to perkutánne (PKI 10/2002, 05/2011) aj kardiochirurgicky (r. 2007 4-násobný aortokoronárny bypass pre dvojcievne postihnutie – stenózy na pravej koronárnej artérii a na ramus circumflexus). Pacient trpel na chronické srdcové zlyhávanie (NYHA II-III). Dlhodobo bol liečený na artériovú hypertenziu (3. stupňa podľa ESC/ESH), na kombinovanú dyslipoproteinémiu ťažkého stupňa, chronickú obštrukčnú chorobu pľúc, chronickú obličkovú chorobu na komplexnom podklade (diabetická nefropatia a nefroskleróza), ktorá pri príjme dosahovala 3. štádium podľa K/DOQI. V roku 2002 prekonal flebotrombózu hlbokého žilového systému ľavého predkolenia. Pacient trpel na vrodený trombofilný stav (pozitívny faktor V Leiden) a bol dlhodobo účinne liečený perorálnou antikoagulačnou liečbou (warfarín).
Medikácia v dobe hospitalizácie
Pacient pri prijatí užíval množstvo perorálnych a parenterálnych liekov: metoprolol, telmisartan/hydrochlórotiazid, amlodipín, rilmenidín, ramipril, furosemid, atorvastatín, fenofibrát, ezetimib, warfarín, kyselinu tioktovú, alopurinol, duloxetín, krátkodobý ľudský inzulín, inzulín glargín a liek v rámci klinickej štúdie (alogliptín vs placebo).
Fyzikálne vyšetrenie
Pri prijatí v pokoji bol pacient eupnoický, febrilný 38 °C, s významnou obezitou (BMI 36). Na hrudníku bola prítomná jazva po torakotómii zhojená per primam, auskultačne počuteľné zostrené dýchanie s vrzgotmi v celom rozsahu pľúc, systolický srdcový šelest s intenzitou 2/6 nad aortálnou oblasťou. Bilaterálne boli nehmatné pulzácie na arteria dorsalis pedis a arteria tibialis posterior a perimaleolárne edémy oboch DK. Na vnútornej strane PDK medzi pätou a maleolom bol prítomný defekt veľkosti cca 2 × 2 cm s hnisavo povlečenou spodinou a začervenaným okolím, trofické kožné zmeny ľavého predkolenia a na 3. prste ľavej nohy drobná exkoriácia.
Biochemické vyšetrenie
Biochemickým rozborom krvi pri príjme pacienta sme odhalili eleváciu renálnych parametrov a C-reaktívneho proteínu (CRP), mierne zvýšenú hodnotu aspartátaminotransferázy a gama-glutamyl-transferázy. V krvnom obraze bola prítomná leukocytóza, anémia stredne ťažkého stupňa (normocytová, normochrómna) a trombocytóza. V koagulačných parametroch bola zvýšená hodnota INR (International Normalised Ratio), pravdepodobne na podklade nadmernej warfarinizácie (tab. 1).
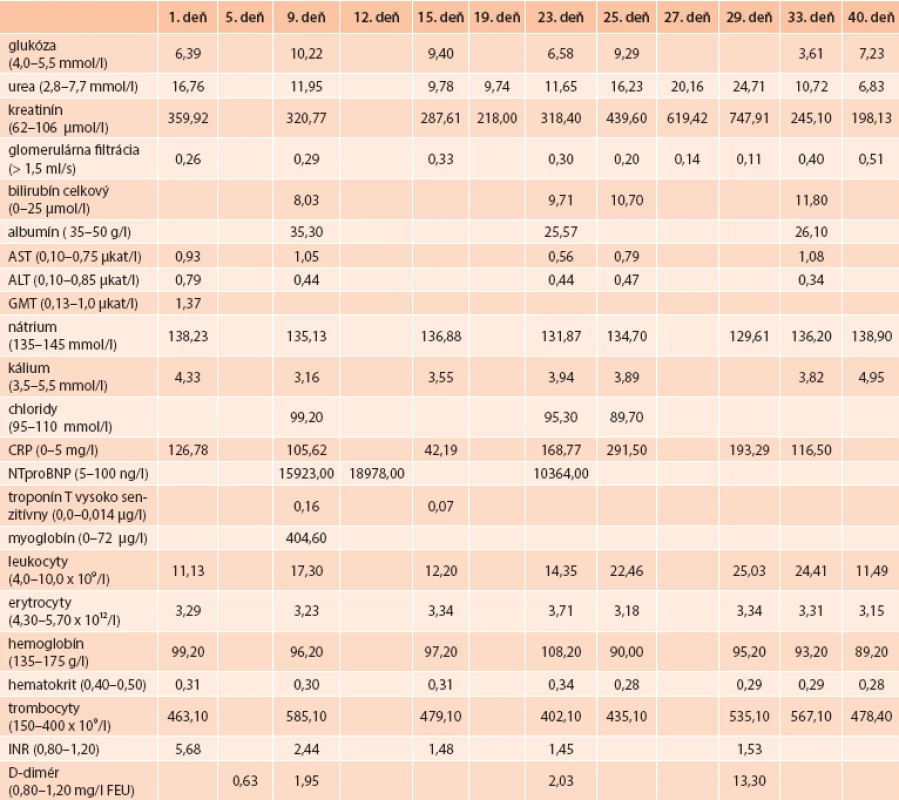
V rámci hodnotenia DM a jeho komplikácií sme doplnili vyšetrenia: glykovaný hemoglobín (HbA1c 10,22 % podľa IFCC, 11,50 % podľa DCCT), pomer albumín/kreatinín v moči (8,46 mg/mmol) a kvantitatívnu proteínúriu (6,27 g/deň) – všetky uvedené hodnoty boli zvýšené.
EKG
Na vstupnom elektrokardiograme (EKG) bol prítomný kompletný blok ľavého ramienka (hlboký kmit S vo zvodoch V1-V5, negatívne vlny T vo zvodoch I, aVL v rámci kompletného bloku ľavého ramienka) a konfigurácia QS v zvode III.
Priebeh ochorenia a indikovaná liečba po čas hospitalizácie
Pri prijatí vzhľadom na klinické ťažkosti a laboratórny nález sme u pacienta realizovali opakovane kultivačné vyšetrenia zo steru defektu na PDK. Boli vykultivované Klebsiella oxytoca a Morganella morganii. Podľa výsledkov sme cielene upravili antibiotickú terapiu na cefotaxím.
Potencovali sme diuretickú liečbu.
Na skiagrame (RTG) hrudníka sa zistil zväčšený tieň srdca oboma smermi.
Na odporúčanie pneumológa sme doplnili vyšetrenie difúznej kapacity pľúc a celotelové pletyzmografické vyšetrenie, pri ktorých sme konštatovali reštrikčnú ventilačnú poruchu ľahkého stupňa a poruchu difúzie krvných plynov stredne závažného stupňa.
Počítačová tomografia hrudníka s vysokým rozlíšením (HRCT) odhalila menší fluidotorax vpravo, niekoľko zväčšených lymfatických uzlín v mediastíne, dva fibrómy a degeneratívne zmeny skeletu. Pneumológ stav zhodnotil ako syndróm spánkového apnoe, hypoventilačný syndróm a hypoxemickú respiračnú insuficienciu nezávažného stupňa.
Na 9. deň hospitalizácie došlo náhle k strate vedomia, na EKG bola prítomná komorová fibrilácia, glukomerom bola nameraná hypoglykémia 3,2 mg/dl. Bola začatá kompletná kardiopulmonálna a cerebrálna resuscitácia v spolupráci s anesteziológmi. Pacient bol defibrilovaný, intravenózne boli podané sympatomimetiká, prechodne bol intubovaný. Po resuscitácii bola na EKG prítomná prechodne komorová tachykardia a potom kompletná blokáda ľavého ramienka (obr). Do liečby bol pridaný i.v. amiodaron.

Pre kvantitatívnu poruchu vedomia na úrovni kómy s anizokóriou vpravo odporučil konzultovaný neurológ realizovať počítačovú tomografiu (CT) mozgu, kde sa zistil normálny nález (bez priekazných ložiskových zmien v mozgu, primeraná šírka likvorových priestorov). Do liečby sme prechodne pridali piracetam a periférne vazodilatanciá. Nakoniec sa nám stav pacienta podarilo stabilizovať a pacient nadobudol vedomie. Opakovane konzultovaný neurológ hodnotil stav ako difúzne cerebrálne poškodenie hypoxického charakteru.
Konzultovali sme kardiológa-arytmológa, ktorý odporúčal implantáciu kardioverter-defibrilátora v rámci sekundárnej prevencie náhlej srdcovej smrti. Tá však mohla byť naplánovaná až po zvládnutí prebiehajúceho zápalového syndrómu.
23. deň hospitalizácie sa u pacienta začal rozvíjať dyspeptický syndróm s hnačkami. Laboratórne sme pozorovali ďalšiu eleváciu renálnych parametrov a opätovnú eleváciu zápalových ukazovateľov (tab), subfebrility a v moči uroinfekt.
Na PDK sa zhoršil lokálny nález v zmysle rozvoja flegmóny. Preto bola opätovne odobratá kultivácia z vredu na PDK. Aj napriek cielene zmenenej antibiotickej liečbe (pefloxacín v kombinácii s metronidazolom) a intenzívnej rehydratačnej liečbe, sa stav nezlepšoval a zhodnotili sme ho ako ťažkú sepsu pri postupujúcej flegmóne PDK.
25. deň hospitalizácie došlo k výraznému zhoršeniu celkového stavu. Pacient bol anurický, hypotenzný, pretrvávali subfebrility, rozvinul sa klinický obraz septického šoku so syndrómom multiorgánového zlyhania (MODS). Vzhľadom k závažnosti opísaného stavu sme do liečby pridali meropenem, začali sme volumoresuscitáciu a krátkodobú vasopresorickú podporu. Pri danej terapii došlo k normalizácii hodnôt tlaku krvi a postupnej obnove diurézy. Napriek tomu však v laboratórnom obraze pretrvávali vysoké hodnoty urey a kreatinínu v sére s rozvojom uremického syndrómu (tab). Po konzultácii s nefrológom sme preto zaviedli dialyzačný centrálny venózny katéter a realizovali akútnu hemodialýzu, pri ktorej sme zaznamenali postupnú úpravu vnútorného prostredia a renálnych parametrov. Po cykle akútnej hemodialýzy bola diuréza stabilná a pacient bez príznakov urémie.
Doplnili sme RTG-snímku PDK (nález bez štrukturálnych zmien v zmysle osteomyelitídy) a za asistencie chirurga sme ošetrovali ulkus na PDK. Lokálny nález sa postupne zlepšoval a klesali zápalové parametre.
Na očnom pozadí sa zistil nález obojstrannej diabetickej retinopatie.
40. deň hospitalizácie došlo opakovane k náhlemu kolapsu pacienta so stratou vedomia a zastavením dýchania. Na EKG bol obraz asystólie. Bezodkladne bola zahájená kardiopulmonálna a cerebrálna resuscitácia za asistencie anesteziológa, opakovane boli podané sympatomimetiká. Aj napriek komplexnej liečbe sa nepodarilo obnoviť vitálne funkcie a bol konšatovaný exitus letalis. Ako bezprostrednú príčinu smrti sme určili kardiorespiračné zlyhanie.
Diskusia
Na Slovensku je v riziku vzniku diabetických vaskulárnych komplikácií 19,5 % občanov. Možno predpokladať, že tento trend vo výskyte DM a jeho komplikácií prispieva k výskytu kardiovaskulárnych ochorení a ich dôsledkov [12]. Aktuálne štatistiky, ktoré publikovala WHO na základe údajov zo 194 krajín sveta, uvádzajú, že 1 z 3 osôb vo svete má artériovú hypertenziu a 1 z 10 osôb má DM [13].
U nášho pacienta bolo už z anamnézy zrejmé, že má typické viacorgánové tkanivové a mnohocievne postihnutie. DM je generalizované ochorenie, pri ktorom frekventne dochádza k súčasnému systémovému postihnutiu malých, stredných aj veľkých artérií [2–11]. U nášho pacienta viedli chronické komplikácie základného ochorenia (DM) pravdepodobne k smrti.
DM a artériová hypertenzia sú ochorenia, ktoré významne ovplyvňujú kardiovaskulárnu prognózu a prevalenciu chronického renálneho zlyhávania. Súčasný výskyt DM a artériovej hypertenzie u jedinca celkové riziko významne potencuje [14]. U referovaného pacienta sme z dlhodobého hľadiska zaznamenali neuspokojivo kompenzovaný DM (HbA1c 10,22 % podľa IFCC, 11,50 % podľa DCCT) a nedostatočne kontrolovanú artériovú hypertenziu, čo sa prejavilo aj závažnými znakmi chronického renálneho a kardiálneho zlyhávania.
DM je významným potenciačným faktorom aterosklerózy. Je s ním spojený až 3-násobne vyšší výskyt ischemickej choroby srdca, náhlej cievnej mozgovej príhody a ischemickej choroby dolných končatín. V našom prípade sa jednalo o pacienta liečeného dlhodobo na závažnú ischemickú chorobu srdca a chronické srdcové zlyhávanie. Anamnesticky bola prítomná aj ischemická choroba dolných končatín. Náhlu cievnu mozgovú príhodu neprekonal.
Záver
Pre pacienta s DM je dôležitá kompenzácia základného ochorenia z dlhodobého ale aj z krátkodobého hľadiska. Mimoriadne dôležitá je edukácia pacienta o charaktere základného ochorenia a jeho komplikáciách a dostatočná informácia o preventívnych postupoch vzniku akútnych a chronických komplikácií. Diabetik by mal svoje ochorenie dobre pochopiť a akceptovať, najmä z pohľadu predchádzania chronickým komplikáciám. Mal by dôsledne dodržiavať životosprávu, predchádzať možným infekčným komplikáciám a dodržiavať naordinovanú medikamentóznu terapiu nielen diabetu, ale aj ostatných pridružených ochorení. Diabetik by mal mať dostatočne vysvetlenú chronicitu svojho ochorenia, a jasne fakt, že sa jedná o chronické ochorenie, ktoré môže dlhodobo „nebolieť“.
Diabetik je imunokompromitovaným jedincom, u ktorého aj malý infekčný inzult môže byť fatálny, čo pravdepodobne v našom prípade prispelo k ťažkým komplikáciám vedúcim k smrti pacienta.
Multiorgánová a multivaskulárna choroba pri DM aj napriek mnohým pokrokom v diagnostike a v terapii naďalej zostáva vážnym zdravotníckym, ekonomickým a sociálnym problémom.
MUDr. Naďa Hučková
n.huckova@centrum.sk
II. Interná klinika LF UK a UNB v Bratislave
www.fa-mawww.fnspba.sk/Nemocnica-Stare-Mesto/oddelenia/IIINT.cz
Doručené do redakcie 2. februára 2013
Prijaté do tlače po recenzii 4. marca 2013
Sources
1. Mokáň M et al. Vnútorné lekárstvo. 3. diel. Bratislava: Vydavateľstvo UK 2005. ISBN 80–223–1895–7.
2. Gavorník P. Ateroskleróza a iné choroby tepien. Bratislava: Vydavateľstvo UK 1999. ISBN 80–223–1422–6.
3. Gavorník P. Diabetic angiopathy – etiopathogenesis and clinical manifestation (hypersyndrome X). Brat Lek Listy 2000; 101(10): 569–576.
4. Gavorník P. Artériová hypertenzia – circulus vitiosus vasorum. Medikom/MediNews 2012; 2(2): 12–18.
5. Gavorník P, Galbavý Š. Clinical picture of arteriolosclerosis. Brat Lek Listy 2001; 102(7): 326–331.
6. Gavorník P. Všeobecná angiológia. 2. rozšírené a doplnené vyd. Bratislava: Vydavateľstvo UK 2001. ISBN 80–223–1608–3.
7. Gavorník P. Vaskulárna endotelová dysfunkcia – etiopatogenéza, základné diagnostické metódy a liečebné možnosti. Všeob Angiol 2002; 2(2): 59–66.
8. Gavorník P. Hypersyndróm X (syndróm „iks“ alebo „desať“). Diabetik 2003; 1(1): 4–7.
9. Gavorník P. Končatinovocievne ischemické choroby. In: Gavorník, P, Hrubiško M, Roborilová E (eds). Diferenciálna diagnostika kardio-vaskulárnych, respiračných a hematologických ochorení. Bratislava: Dr. Josef Raabe 2010. ISBN 978–80–89182–46–6.
10. Gavorník P. Obliterujúce choroby artérií a končatinovocievna ischemická choroba. Nová klinicko-etiologicko-anatomicko-patofyziologická (CEAP) klasifikácia. Cardiology 2010; 19(3): 201–213.
11. Gavorník P. Etiopatogenéza neurovaskulárnych ischemických chorôb (syndrómov). Neurológia 2010; 5(2): 61–68.
12. Murín J, Yaghy M. Diabetes a vaskulárne poškodenie. Vnitř Lék 2009; 55(9): 788–791.
13. Dukát A et al. Diabetes mellitus a hypertenzia – letálne duo. Forum Diab 2012; 1(2–3): 86–91.
14. Macháček J. Aktuální názory na terapii hypertenze u pacientů s diabetes mellitus. Interní Med 2012; 14(5): 195–198.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2013 Issue 1
Most read in this issue
- Diabetes mellitus a jeho komplikácie: kazuistika
- Trvanie účinku, dôležitá vlastnosť antihypertenzívnych liekov
- Srdcové zlyhávanie a diabetes
- Kardiorenálny syndróm v kontexte diabetes mellitus
