Vedenie tehotnej diabetičky diabetológom
Management of a pregnant woman with diabetes
The article brings an overview of the current classification, diagnosis, and management of diabetes in pregnancy. Treatment options are discussed in different types of diabetes mellitus, including diet, intensified insulin therapy and oral antidiabetic therapy. Separate sections are devoted to the risk profile in a pregnant woman and her fetus as well as the risks of drug therapy for the normal development of the fetus. The preconception care for pregnant women with diabetes is outlined and discussed here, as well.
Key words:
diabetes mellitus – glycemic control – pregnancy – screening
:
Silvia Dókušová 1; Karol Dókuš 2; Marianna Rončáková 1; Emil Martinka 1
:
Diabetologické oddelenie, Národný endokrinologický a diabetologický ústav, Ľubochňa, primár doc. MUDr. Emil Martinka, PhD.
1; Gynekologicko-pôrodnícka klinika Jesseniovej LF UK a UN Martin, prednosta prof. MUDr. Ján Danko, CSc.
2
:
Forum Diab 2014; 3(2): 74-82
:
Main Theme: Review
Článok prináša aktuálny prehľad klasifikácie, diagnostiky a manažmentu diabetu v tehotnosti. Rozoberané sú tu možnosti liečby jednotlivých typov diabetu vrátane diéty, inzulínovej terapie a perorálnych antidiabetík. Samostatné časti sú venované prehľadu rizík diabetu pre tehotnú ženu a jej plod ako aj úskaliam farmakoterapie pre normálny vývoj plodu. Podrobne je tu uvedený aj priebeh a náplň predkoncepčnej starostlivosti u tehotnej ženy s preexistujúcim diabetom.
Kľúčové slová:
diabetes mellitus – glykemická kontrola – skríning – tehotnosť
Úvod
Vzhľadom k neustále sa zlepšujúcej kvalite zdravotnej starostlivosti podmienenej najmä zavádzaním nových technológií a modernou inzulínovou liečbou (inzulínové pumpy so senzormi pre kontinuálny monitoring hladiny glukózy, inzulínové perá, analógy humánneho inzulínu) stúpa najmä podiel žien s diabetom 1. typu (DM1T), ktoré v súčasnosti môžu úspešne počať a porodiť zdravé dieťa. U diabetičiek s dobre kompenzovaným diabetom sa šance na otehotnenie prakticky nelíšia od možnosti zdravých žien. Napriek tomu u nich a ich plodov existuje, a zrejme ešte aj dlho bude, väčšie riziko vzniku komplikácií počas tehotenstva a pôrodu. Aj keď sa dnes novorodenecká úmrtnosť, u žien diabetičiek takmer zhoduje s výsledkami v ostatnej populácii, naďalej sa u nich stretávame najmä s vyššou chorobnosťou ich detí. Tá veľkou mierou závisí predovšetkým od kompenzácie a pridružených komplikácií diabetu vyskytujúcich sa pred ako aj počas gravidity.
Klasifikácia diabetu v tehotnosti
U tehotných sa, v princípe, môžeme stretnúť so všetkými základnými typmi cukrovky podľa klasifikácie ADA (American Diabetes Association):
- preexistujúci diabetes je cukrovka, ktorá sa u ženy vyskytovala už pred otehotnením a v rámci ktorej rozlišujeme diabetes 1. typu (1–2 % tehotných žien), ktorý si v dôsledku deštrukcie B-buniek pankreasu vyžaduje liečbu inzulínom, diabetes 2. typu (cca 1–2 % tehotných žien) rezultujúci z porúch sekrécie inzulínu na podklade zvýšenej inzulínovej rezistencie zvyčajne liečený diétou a perorálnymi antidiabetikami, a zriedkavé špecifické typy cukrovky vznikajúce na báze genetických porúch B-buniek a účinkovania inzulínu, ochorení exokrinnej časti pankreasu (napr. cystická fibróza) alebo ako následok jeho liekového poškodenia (imunosupresíva, antiretrovirotiká)
- gestačný (tehotenský) diabetes mellitus (GDM) – cukrovka, ktorá vzniká až počas tehotenstva (asi 4 % tehotných žien). Ten býva symptomatický najmä v druhej polovici gravidity a po pôrode väčšinou mizne. U 1/3 až 2/3 postihnutých žien však do budúcna predstavuje rizikový faktor pre opätovný vznik tehotenskej cukrovky, porúch glukózovej tolerancie či manifestnej cukrovky. Pre vznik manifestnej cukrovky 2. typu svetová literatúra uvádza riziko pohybujúce sa v rozmedzí 25–75 %. Podľa dnešných poznatkov je však toto riziko možné podstatne redukovať úpravou popôrodnej hmotnosti a stravovacích návykov ženy.
V posledných rokoch je v ekonomicky vyspelých krajinách zaznamenávaný nárast diabetes mellitus 2. typu (DM2T) aj vo vekovo mladej populácii, ktorej incidencia tým prirodzene rastie aj u tehotných žien. U nich sa potom môže vyskytovať v nerozpoznanej forme komplikujúcej včasné fázy tehotnosti. Takýto neblahý trend vývoja úzko súvisí s globálnym nárastom nadváhy a obezity v populácii.
Preexistujúci diabetes v tehotnosti
Najčastejšie ide o DM1T a DM2T, ktoré spadajú do tejto kategórie cukrovky v tehotnosti. Vo všeobecnosti možno odporučiť, aby počatie dieťaťa prebehlo v čase čo možno najlepšej kompenzácie ochorenia. Za optimálne je považovaná najmenej 3 mesiace trvajúca stabilizácia hladín glykémie pred otehotnením. Optimálna kompenzácia DM výrazne znižuje riziko výskytu vrodených malformácií u detí. Takéto podmienky je možné dosiahnuť najmä plánovaním tehotnosti u diabetičiek a ďalej skorým záchytom DM2T na základe realizácie včasného skríningu diabetu u rizikovej populácie tehotných žien.
Predkoncepčná starostlivosť
Pre ženy s preexistujúcim diabetom platia nasledovné odporučenia:
- HbA1c má byť pred otehotnením čo najbližšie k norme (< 7 %)
- diabetičky by mali byť včas informované o význame plánovania tehotnosti (s nástupom puberty!)
- pred plánovaným otehotnením by mali absolvovať komplexnú zdravotnú prehliadku a ak to bude potrebné aj liečbu komplikácií cukrovky (retinopatia, nefropatia, neuropatia a KVS-ochorenia),
- pred plánovaným otehotnením je u nich potrebné prehodnotiť riziká a prínos aktuálnej liečby, keďže užívanie viacerých liekov je v tehotnosti kontraindikované (ACEI, ARB, statíny)
- u všetkých žien vo fertilnom veku je potrebné prehodnotiť riziká a prínos aktuálnej liečby (väčšina tehotností je neplánovaná!)
Jedným z cieľom predkoncepčnej starostlivosti u diabetičky je zníženie rizika vzniku vrodených vývojových malformácií u dieťaťa, pričom je známe, že:
- závažné malformácie sú najčastejšou príčinou mortality a morbidity detí u žien s DM1T a DM2T
- riziko malformácií rastie úmerne s hyperglykémiou (≈ HbA1c) v prvých 8 týždňoch tehotnosti
- neexistuje hraničná hodnota HbA1c, pod ktorou riziko malformácií neexistuje
- riziko malformácií rastie, ak sa hodnota HbA1c zvýši o viac ako 1 % oproti norme
Dosiahnuť zníženie rizika je možné predovšetkým cestou edukácie a osvojenia si postupov na efektívne dosahovanie výbornej kompenzácie diabetu pacientkou, s využitím diéty, intenzifikovanej inzulínovej liečby (IIT – intensive insulin therapy), self-monitoringu glykémií (self monitoring of blood glucose – SMBG) prípadne liečby inzulínovou pumpou s možnosťou kontinuálneho monitoringu hladiny glukózy (continuous glucose monitoring – CGM). Vďaka tejto stratégii môže viac ako 80 % diabetičiek dosiahnuť normálne hodnoty HbA1c už pred tehotnosťou. V porovnaní so ženami, ktoré docielili uspokojivú kompenzáciu až počas gravidity, je u týchto žien zaznamenávaný podstatne nižší výskyt závažných malformácií detí (pokles z 10,9 % na 1,7 %) [1,2].
Hoci plánovanie gravidity u diabetičiek zlepšuje výstupy perinatologickej starostlivosti, až 2/3 tehotností je v konečnom dôsledku u nich neplánovaných. Z toho dôvodu je potrebné dievčatá už v čase nástupu ich puberty alebo pri zistení ich ochorenia, ale aj všetky diabetičky vo fertilnom veku, edukovať o zvýšenom riziku vrodených malformácií pri neplánovanej gravidite a poučiť ich aj o možnostiach ochrany pred otehotnením, pokiaľ nebudú mať dobrú kompenzáciu diabetu.
Diabetičky prajúce si otehotnieť by mali mať možnosť konzultovať svoje zdravotné problémy s tímom odborníkov, ktorí majú skúsenosti s liečbou diabetu aj pred počatím. Predkoncepčná starostlivosť má byť preto zameraná na:
- podporu a angažovanie žien na liečbe diabetu
- dosahovanie normálnej hodnoty HbA1c, bez výskytu závažnej hypoglykémie
- poskytnutie účinnej antikoncepcie do doby dobrej kompenzácie diabetu
- diagnostiku a liečbu komplikácií diabetu (retinopatia, nefropatia, neuropatia a ischemická choroba srdca)
S plánovaným materstvom úzko súvisí otázka voľby vhodnej formy antikoncepcie, ktorej výber bol v minulosti práve u diabetičiek výrazne limitovaný. Moderná nízkodávkovaná hormonálna antikoncepcia založená na nových preparátoch je vhodná aj pre ne, pričom jej používaním nedochádza k nárastu dennej spotreby jednotiek inzulínu a ani hladiny lipidov v krvi. Potrebné je rešpektovať absolútne a relatívne kontraindikácie jej užívania a v prípade existencie orgánového postihnutia (diabetická retinopatia, nefropatia a KVS-ochorenia) treba jej preskripciu starostlivo zvážiť. Vnútromaternicové antikoncepčné telieska sú odporúčané najmä ženám, ktoré už rodili, no výnimky sú akceptovateľné. Operačná tubárna sterilizácia je zasa alternatívou pre ženy so závažnými komplikáciami cukrovky, u ktorých by tehotenstvo mohlo zásadne ohroziť zdravie a život ich samotných ako aj ich plodu.
Kompenzácia diabetu v tehotnosti
Odporúča sa častejšie sledovanie glykémie pomocou SMBG. U tehotných žien s preexistujúcim DM1T a DM2T sú za optimálne považované nižšie uvedené hodnoty glykémie a HbA1c, ak tieto môžu byť dosiahnuté bez výskytu hypoglykémie:
- pred jedlom, pred spaním a nočná glykémia: 4,0–5,4 mmol/l
- maximálna glykémia po jedle: 5,4–7,1 mmol/l
- HbA1c: < 6,0 %
Za ideálnych podmienok sa glykémie blížia odporúčaným hodnotám. Hladina HbA1c odrážajúca dlhodobý stav kompenzácie by tak nemala presahovať hodnotu 6,0 %, avšak tolerovateľné je jej zvýšenie až o 2 %. Na rozdiel od netehotných žien sú v tehotnosti potrebné častejšie kontroly HbA1c a to každé 2 mesiace. Dôvodom je kratšie prežívanie erytrocytov počas gravidity.
U tehotných žien s DM1T je IIT liečba pomocou humánnych inzulínov dnes už samozrejmosťou. Predpokladá sa tým podávanie 4 až 5 injekčných dávok inzulínu denne (1- až 2-krát denne dlhodobo pôsobiaci inzulín a 3-krát denne pred každým hlavným jedlom krátkodobo pôsobiaci inzulín). Štúdiami bola potvrdená aj bezpečnosť podávania krátkodobých analógov inzulínu lispro a aspart v tehotnosti, ktoré poznáme pod obchodnými názvami Humalog® a Novorapid®. Podľa recentných štúdií je už možné bezpečne podávať aj dlhodobo účinkujúci analóg inzulínu glargine (Lantus®). V prípadoch, u ktorých sa nedarí dosiahnuť optimálnu kompenzáciu diabetu pomocou IIT, je jednoznačne indikovaná liečba inzulínovou pumpou aj za podpory kontinuálneho monitorovania hladiny glukózy senzorom (CGM).
Počas prvých mesiacov tehotnosti sa môžu častejšie vyskytovať hypoglykémie. Pozornosti môže uniknúť najmä ich výskyt v priebehu noci. Ich častým príznakom je ranná hyperglykémia spojená s bolesťami hlavy. Niekedy ju sprevádzajú poruchy spánku a zvýšená potivosť. Situáciu pomôže objasniť stanovenie nočnej glykémie v čase medzi polnocou a 3. hodinou ráno. Riziko hypoglykémií stúpa aj pri klasickej tehotenskej nevoľnosti so zvracaním a zníženou chuťou k jedlu. Podobné ťažkosti musia vždy diabetológa nabádať k opatrnosti a potrebe redukovať dávky inzulínu vo včasnej gravidite. Od 4. mesiaca gravidity naopak spotreba inzulínu stúpa a ku jej koncu môže dosahovať 2- až 3-násobok dávky inzulínu pred otehotnením. Príčinou zvýšených nárokov je nárast inzulínovej rezistencie v druhej polovici tehotnosti dôsledkom produkcie antiinzulárnych hormónov v placente (humánny placentárny laktogén, kortizol, placentárny rastový hormón a pod). Vzhľadom k významu dobrej kompenzácie diabetu sú potrebné pravidelné kontroly glykémie a adekvátne výsledkom aj úprava denných dávok inzulínu. Je nutné zdôrazniť, že počas pôrodu, a najmä po ňom potreba inzulínu prudko klesá a u šestonedieľky hrozí riziko hypoglykémie.
Niektoré pacientky s diabetom 2. typu dosahujú dobrú kompenzáciu cukrovky aj pomocou samotných diétnych opatrení. Pokiaľ však žena pred tehotnosťou užívala perorálne antidiabetiká, je potrebné ich čo najskôr vysadiť a nastaviť ju na inzulínovú liečbu. Ak tehotenstvo prebieha nekomplikovane, tehotné a ich plody je možné diabetológom sledovať ambulantne.
Strava a diétne opatrenia
Diétne opatrenia azmeny v príjme potravy by sa mali udiať už pred plánovaným otehotnením, s možnosťou ich dodatočnej úpravy počas gravidity a dojčenia. Optimálne zloženie stravy reflektuje kalorické potreby tehotných žien, obsah cukrov a rozloženie dávok jedla v priebehu dňa. Potrebný denný kalorický príjem u tehotnej stúpa v priemere asi o 300 kcal a v čase dojčenia o 300 až 500 kcal. Skutočné energetické nároky počas laktácie a dojčenia zvyšujú dennú spotrebu o asi 640 kcal. Rozdiel oproti odporúčaným hodnotám má slúžiť na zbavenie sa nadbytku tukových zásob získaných počas gravidity. Optimálny kalorický príjem závisí aj od hmotnosti ženy pred tehotnosťou. U žien s ideálnou telesnou hmotnosťou predstavuje 30 kcal/kg/deň. Pri hmotnosti vyššej o 20–50 % nad ideálnu je potrebné redukovať energetický príjem na 24 kcal/kg/deň, nad 50 % na 12–18 kcal/kg/deň. Ženy s hmotnosťou nižšou o viac ako 10 % pod optimum majú mať kalorický príjem 36–40 kcal/kg/deň. Odporúčané kalórie by mali byť zo 40–50 % pokryté príjmom sacharidov, 20 % bielkovín a 30–40 % tukov. Pre správne udržanie glykemickej kompenzácie by však podľa niektorých názorov nemal obsah sacharidov v strave prekročiť 40 % kalorického príjmu. Súvisí to so skutočnosťou, že cukry najvýznamnejšie zdvíhajú hladiny glykémie po jedle, ktorá má priamy vzťah ku vzniku tehotenských komplikácií (diabetická fetopatia).
V priebehu tehotnosti je odporúčané vyvarovať sa určitého druhu stravy s možným toxickým vplyvom na plod. Ide napríklad o konzumáciu niektorých druhov rýb, nadmerného pitia kávy, neumytého ovocia a zeleniny, nepasterizovaného mlieka a nedostatočne tepelne spracovaného mäsa. Samozrejmosťou by malo byť vylúčenie fajčenia, abúzu alkoholu a pod, ktoré neznamenajú len možnosť priameho poškodenia zdravia matky a plodu, ale ovplyvňujú aj adekvátnosť a vyváženosť stravy. Počas gravidity je potrebné vyvarovať sa redukčných diét. Vegetariánska strava zasa prináša riziko nedostatočného príjmu esenciálnych aminokyselín, železa a mastných kyselín potrebných pre normálny vnútromaternicový vývin plodu. U chlapcov matiek vegetariánok bol pozorovaný častejší výskyt hypospádie, ktorý by mohol mať súvis so zvýšeným príjmom fytoestrogénov v strave. Konzumácia rýb kontaminovaných vysokým obsahom medi môže viesť k poškodeniu mozgu, resp. zníženiu intelektu a pohybovému postihnutiu. Tehotným preto nie je odporúčané konzumovať mäso z veľkých morských rýb ako žraloka, tuniaka a pod. Multivitamínové preparáty, minerály a potravinové doplnky sú vhodné len pre ženy, ktoré nemajú adekvátnu a vyváženú stravu. Ide spravidla o tehotné fajčiarky, adolescentky, vegetariánky, ženy s deficitom laktázy ako aj tehotné s viacplodovou graviditou. Neuvážené a nadmerné požívanie voľne predajných multivitamínov a minerálových preparátov prináša riziko ich predávkovania a toxicity, predovšetkým čo sa týka železa, vitamínu A a selénu. Železo zohráva kľúčovú úlohu pri správnom vývoji plodu, placenty a krvných erytrocytov. Jeho celková potreba v gravidite a počas laktácie tak narastá o cca 1 000 mg a je preto odporúčané v strave prijímať asi 15–30 mg železa denne. V prípade tehotenskej anémie je potrebné zvýšiť jeho príjem na 30–120 mg/deň. Potreba kalcia počas tehotnosti a laktácie vzrastá na 1 200 mg/deň. Adekvátny vývoj kostry plodu v tehotnosti si vyžaduje celkovo asi 30 g kalcia. Predkoncepčné obdobie je zvlášť významné z hľadiska adekvátneho príjmu kyseliny listovej, potrebnej pre normálny vývoj mozgu a miechy. Uzatvorenie nervovej trubice prebehne medzi 18. až 26. dňom od počatia, t.j. v čase kedy nie je tehotnosť mnohokrát ešte diagnostikovaná. Z tohto dôvodu je potrebné diabetičkám dodávať kyselinu listovú už v čase plánovania ich tehotnosti.
Komplikácie diabetu u tehotnej ženy
Diabetes a tehotnosť sa vzájomne ovplyvňujú. S dĺžkou trvania ochorenia stúpa aj výskyt chronických diabetických komplikácií a pravdepodobnosť postihnutia viacerých telesných orgánov a systémov. Tehotnosť môže ženám priniesť zhoršenie ich už existujúceho chronického orgánového postihnutia. V tejto súvislosti však nemožno opomenúť ani akútne komplikácie diabetu, ako je závažná hypoglykémia a hyperglykémia s ketoacidózou. Všetky tieto stavy znamenajú významné zdravotné riziko pre tehotnú a jej plod.
K najčastejším komplikáciám tehotností diabetičiek patrí vznik hypertenzie a preeklampsie, ktorej vývoj môže nasadať na chronickú artériovú hypertenziu tehotnej. Preeklampsia sa tak u všetkých typov diabetu vyskytuje častejšie ako v bežnej populácii, čomu častokrát napomáha aj u diabetičiek prítomná diabetická nefropatia. Závažnejšie stupne nefropatie môžu v tehotnosti viesť k celkovému zhoršeniu renálnych funkcií a s postupom času až k rozvoju renálnej insuficiencie. Sprievodným znakom diabetickej nefropatie býva aj rastová reštrikcia plodu podmienená rozvojom chronickej placentárnej insuficiencie.
Preeklampsia, a najmä eklampsia, priamo ohrozujú zdravie a život tehotnej ženy a jej plodu. K hlavným klinickým známkam preeklampsie patria artériová hypertenzia, proteínúria a edémy, ktoré iniciálne vznikajú na dolných končatinách. Pre včasné rozpoznanie týchto komplikácií slúži systém plánovaných kontrol žien v prenatálnej poradni. V rámci každej návštevy poradne je im vždy zmeraný krvný tlak a urobené semikvantitatívne vyšetrenie moču na prítomnosť proteínúrie.
Tehotným diabetičkám s hypertenziou je odporúčané udržiavať hodnoty TK v rozmedzí 110–129/65–79 mm Hg. Nižšie hodnoty TK sa môžu spájať so vznikom rastovej reštrikcie plodu a nízkou pôrodnou hmotnosťou detí.
Tehotnosť môže negatívne vplývať aj na vývoj diabetickej retinopatie. Prevenciou je dobrá metabolická kompenzácia, pravidelné kontroly oftalmológom a v indikovaných prípadoch liečba fotokoaguláciou. Tehotným ženám s diabetom alebo ženám plánujúcim tehotnosť je preto odporúčané [3–5]:
- absolvovať komplexné očné vyšetrenie
- byť poučené o rizikách rozvoja a zhoršenia sa diabetickej retinopatie
- byť poučené o minimalizácii rizika progresie retinopatie pomocou laserovej fotokoagulácie
- v tehotnosti absolvovať očné vyšetrenie čo najskôr (1. trimester)
- pravidelné sledovanie očného nálezu v tehotnosti (minimálne raz za trimester)
- oftalmologické sledovanie počas 1 roka po pôrode
K ďalším rizikám diabetičiek patrí aj častejší výskyt pôrodných poranení a vyššia frekvencia pôrodov cisárskym rezom, ktoré majú vzťah ku makrozómii plodu a diabetickej fetopatii. Vzhľadom na možnú alteráciu imunity hrozia aj častejšie infekcie močových ciest, operačných rán a pôrodných poranení.
Riziká pre plod a novorodenca
Je všeobecne známe, že deti diabetičiek sú ohrozené častejším výskytom vrodených vývojových chýb. Vyskytujú sa u nich 2- až 3-krát častejšie v porovnaní s deťmi zdravých žien. Pre podmienenosť ich vzniku nedostatočne kontrolovaným diabetom býva tento stav označovaný ako diabetická embryopatia. Poruchy vznikajú v čase organogenézy zárodku počas jeho prvých 8 týždňov vývoja. Výšku rizika je možné minimalizovať výbornou kompenzáciou diabetu. Fakt, že mnoho žien o svojej tehotnosti na jej začiatku nemusí vedieť, podčiarkuje význam plánovania gravidity. Ako je známe, vplyv na pokles rizika má aj užívanie kyseliny listovej, ktorá vedie k zníženiu incidencie rázštepov nervovej trubice plodu asi o 50 %.
Vývojové chyby plodu však môžu byť spôsobené aj iatrogénne, vplyvom liečby diabetu a pridružených komplikácií. Príkladom je liečba inhibítormi angiotenzín konvertujúceho enzýmu (ACEI), ktoré sú síce v tehotnosti kontraindikované, no netehotným diabetičkám s hypertenziou sú podávané na ochranu ich obličkových funkcií [6]. Kontraindikované v tehotnosti sú aj blokátory receptora pre angiotenzín (ARB), ktoré na začiatku tehotnosti patria do kategórie C (fetálne riziko nemožno vylúčiť), no v jej ďalších fázach do kategórie D pre dôkazy fetálneho poškodenia. Statíny (kategória X) sú takisto u tehotných žien kontraindikované.
Pre medikamentóznu liečbu hypertenzie u tehotných možno dať nasledovné odporučenia:
- k bezpečným antihypertenzívam v gravidite patria metyldopa, labetalol, diltiazem, klonidín a prazosín
- liečba pomocou ACEI a ARB je v tehotnosti kontraindikovaná
- nevhodné sú aj diuretiká, ktoré znižujú cirkulujúci objem a uteroplacentárnu perfúziu
- statíny sú v tehotnosti kontraindikované (kategória X podľa FDA – Food and drug administration)
V prípade DM2T je liečba perorálnymi antidiabetikami pre absenciu presvedčivých dôkazov o ich bezpečnosti kontraindikovaná a pri plánovaní gravidity je ju potrebné nahradiť inzulínovou liečbou.
Vzhľadom k tomu, že väčšina tehotností je neplánovaná, pri predpisovaní akejkoľvek liečby ženám vo fertilnom veku je potrebné pamätať na možnosť nepoznanej gravidity a pacientky o tomto riziku vždy informovať.
Následkom nedostatočnej kontroly diabetu v druhej polovici tehotnosti býva vznik diabetickej fetopatie. Jej hlavným prejavom je makrozómia plodu. Aj napriek nadmernej pôrodnej hmotnosti, paradoxne, bývajú životne dôležité orgány novorodenca funkčne nezrelé a narušujú jeho popôrodnú adaptáciu hypoglykémiou, poruchami elektrolytovej rovnováhy a depresiou dýchania. Opäť však platí, že toto riziko je možné signifikantne znížiť dobrou kompenzáciou diabetu.
Častou otázkou kladenou diabetičkami 1. typu je, či aj ich dieťa bude mať v živote cukrovku. Riziko, že u ich dieťaťa v budúcnosti diabetes naozaj vznikne, je približne 2 %. Ak diabetom trpí aj otec, riziko je niečo vyššie, cca 4–6 %. Obaja rodičia diabetici znamenajú riziko 10 až 30 %.
Gestačný diabetes mellitus
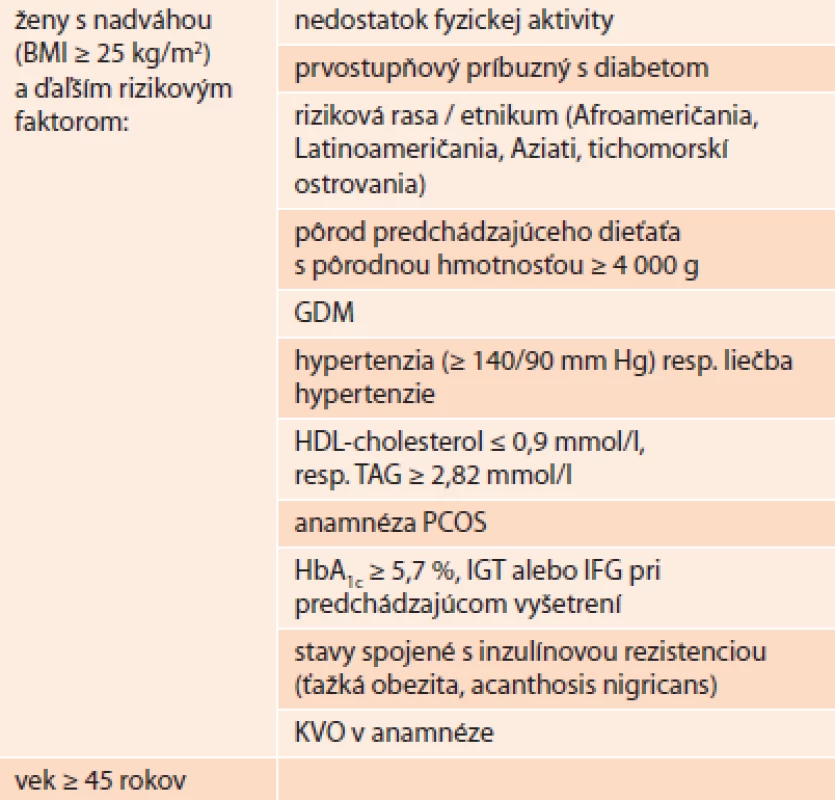
Podľa definície je gestačný diabetes (GDM) akýkoľvek stupeň poruchy glukózovej tolerancie vzniknutý alebo prvýkrát zistený v tehotnosti [5] a to bez ohľadu na to, či takýto stav pretrváva aj po skončení gravidity. Vzhľadom na všeobecný nárast obezity a DM2T vo vekovo mladej populácii sa očakáva aj nárast tohto typu diabetu u tehotných žien [7]. U rizikovej skupiny žien (tab. 1) je preto potrebné vylúčiť DM2T už počas ich prvej návštevy prenatálnej poradne na začiatku tehotnosti a to na základe štandardných kritérií diagnostiky (tab. 2). Pozitívny test potom nepotvrdí GDM, ale manifestný DM2T.
Skríning a diagnostika GDM
Odporúčania pre skrining a diagnostiku GDM sú nasledovné:
- U rizikových tehotných žien (tab. 1) je potrebné vylúčiť DM2T už pri prvej návšteve prenatálnej poradne na základe kritérií uvedených v tab. 3.
- U ostatných tehotných žien pomocou 75g oGTT-testu vylúčiť GDM v 24.-28. týždni tehotnosti na základe kritérií uvedených v tab. 3.
- U žien s anamnézou GDM o 6–12 týždňov po pôrode vylúčiť diabetes.
- U žien s anamnézou GDM celoživotne pátrať (minimálne každé 3 roky) po diabete, resp. prediabete.
- U žien s prediabetom a GDM v anamnéze revidovať ich životný štýl a stravovacie návyky.
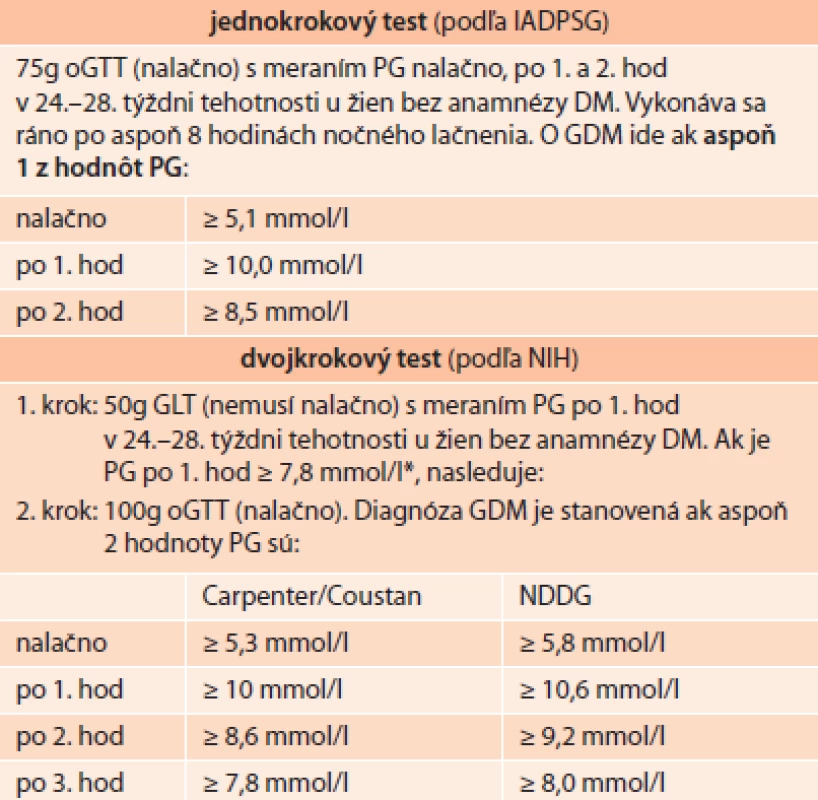

GDM znamená zdravotné riziko pre tehotnú, plod aj novorodenca. V rozsiahlej (~ 25 000 tehotných žien) medzinárodnej epidemiologickej štúdii HAPO (Hyperglycemia and Adverse Pregnancy Outcomes) bolo potvrdené, že riziko komplikácií rastie kontinuálne v závislosti od glykémie tehotnej v 24. až 28. týždni tehotnosti, a to aj v rozmedziach, ktoré boli pôvodne považované za normálne [8]. Na základe HAPO štúdie medzinárodná asociácia IADPSG (International Association of Diabetes and Pregnancy Study Groups), zložená zo zástupcov pôrodníckych a diabetologických spoločností vrátane ADA, revidovala podmienky skríningu a diagnostiky GDM, pričom od roku 2011 aj ADA do svojich štandardov zaradila 75g oGTT-skrining navrhnutý IADPSG [9,10].
Podľa ADA (2014) je tak možné skríning GDM vykonať dvojakým spôsobom, ako:
- jednokrokový test: 2-hodinový 75g oGTT (nalačno) alebo
- dvojkrokový test: 1. krok: 1-hod 50g GLT (glukózový záťažový test); pri jeho pozitivite 2. krok: 3-hodinový 100g oGTT (nalačno)
Oba spôsoby testovania umožňujú odhaliť rôzny stupeň hyperglykémie, a tým aj odlišné zdravotné riziká. Použitím jednokrokového testu (IADPSG) s nižšími prahovými hodnotami glykémie tak určite vzrastie prevalencia GDM z cca 5–6 % na 15–20 %. Pravdou však je, že až 80–90 % takto zistených prípadov GDM možno liečiť samotnou úpravou životného štýlu a stravovacích návykov. Prínos tohto skríningu dokladujú aj intervenčné štúdie, ktoré nachádzajú benefit v podobe poklesu pôrodov nadmerne veľkých plodov, avšak bez vplyvu na zníženie frekvencie primárnych cisárskych rezov [11,12].
Naproti tomu, NIH odporúčajú dvojkrokový skríning pomocou 50g glukózového záťažového testu (GLT – glucose load test). Pri jeho pozitivite nasleduje 100g oGTT-test [13].
Vzhľadom k tomu, že glykemická dysregulácia existuje ako kontinuum, voľba konkrétnej prahovej glykémie v diagnostike GDM závisí od zváženia rizík a prínosov spojených s vyššou alebo nižšou senzitivitou konkrétneho testu.
Slovenská diabetologická spoločnosť (SDS) už v roku 2012 modifikovala vtedy platné kritériá diagnostiky GDM, doplnila vyšetrenie glykémie po 1 hodine oGTT (75g glukózy, norma < 10 mmol/l) a znížila prahovú hodnotu glykémie nalačno na 5,1 mmol/l (tab. 3). K vyššie uvedenému opatreniu o zmene diagnostických kritérií SDS dospela na základe dôkazov o nepriaznivom dopade postprandiálnej hyperglykémie na plod a nemožnosti zachytiť tieto, hoci klinicky menej závažné, formy GDM na základe pôvodných kritérií. Aj napriek očakávanému navýšeniu celkového počtu diagnostikovaných prípadov GDM sa nepredpokladá výraznejší dopad na zvyšovanie liečebných nákladov vzhľadom k tomu, že prevažná časť (cca 80 %) takto zachytených prípadov môže byť liečená samotnou diétou a režimovými opatreniami, bez potreby inzulínovej terapie [14].
Keďže za niektorými prípadmi GDM sa môže skrývať manifestný DM2T, u žien s anamnézou GDM je vždy potrebné pomocou oGTT vylúčiť manifestný diabetes po 6 až 12 týždňoch od pôrodu. Vzhľadom na liečbu GDM počas tehotnosti nie je v tomto prípade vyšetrenie HbA1c smerodajné. Anamnéza GDM tiež predstavuje riziko neskoršieho rozvoja prediabetu a diabetu, a preto je potrebné tieto ženy dlhodobo sledovať. V prípade výskytu prediabetu je potom u nich indikovaná úprava životného štýlu [14–17].
Liečba a kontrola glykémie pri GDM
Pri GDM je odporúčané začať liečbu diétou s obmedzením sacharidov na 270–300 g na deň. U obéznych pacientok je možné začať diétu s nižším obsahom sacharidov 225 g na deň. Prísnejšie redukčné diéty sa v tehotenstve neodporúčajú. Odporúčaná je primeraná fyzická aktivita formou aeróbneho cvičenia, ak to dovoľuje stav tehotnej.
Ciele pre glykemickú kontrolu žien s GDM sú založené na odporúčaniach 5. medzinárodného workshopu – konferencie o gestačnom diabete [17]. Cieľové hodnoty glykémie sú nasledovné:
- pred jedlom: < 5,3 mmol/l
- 1 hod po jedle: < 7,8 mmol/l
- 2 hod po jedle: < 6,7 mmol/l
Väčšina pacientok s GDM môže byť úspešne manažovaná za pomoci diétnych opatrení. U asi 20–30 % tehotných je pre udržanie normoglykémie a dobrej kompenzácie potrebné iniciovať liečbu inzulínom. Indikácií na inzulínovú terapiu je viacero. Na prvom mieste sú to opakované nálezy hyperglykémií. Iným dôvodom je nález akcelerácie rastu plodu pri ultrasonografickom skríningu alebo opakovaná prítomnosť ketolátok v moči po vylúčení iných príčin ketonúrie.
Na medikamentóznu liečbu GDM sú používané zásadne humánne inzulíny alebo analógy inzulínu. Režimy inzulínovej liečby sú v podstate voľné a inzulín je možné podávať v jednej alebo viacerých dávkach ako pri intenzifikovanej liečbe. Inzulín býva podávaný až do pôrodu. Po pôrode nie je v jeho aplikácii potrebné spravidla pokračovať.
V posledných rokoch sa objavujú aj práce referujúce o liečbe GDM pomocou perorálnych antidiabetík. Popri sulfonylureových antidiabetikách (glibenklamid) ide aj o použitie metformínu. Doterajšie skúsenosti sú sľubné, najmä čo sa týka účinnosti antidiabetík porovnateľnej s účinkom inzulínu. V druhej polovici tehotnosti naviac absentuje aj riziko vzniku vrodených malformácií plodu. Napriek uvedenému však zatiaľ nie je užívanie perorálnych antidiabetík u tehotných odporúčané.
Ďalšie sledovanie GDM v tehotnosti
Veľký význam má sledovanie prírastku hmotnosti pacientky a pravidelné a časté sledovanie krvného tlaku. Pôrodnícke kontroly sú častejšie než u zdravých tehotných, ultrasonografické kontroly je vhodné vykonávať raz za 3 týždne. U GDM nie je nutné pacientky preventívne hospitalizovať. Od 36. týždňa je však indikované pravidelné sledovanie stavu plodu. Pacientka by nemala tehotenstvo prenášať a osvedčuje sa pôrod indukovať tesne pred očakávaným termínom.
Záver
Výskyt diabetu v gravidite má celosvetovo rastúci trend. Jeho priebeh v tehotnosti je pre ďalší život dieťaťa aj matky veľmi významný a správnou diagnostikou, liečbou a následným sledovaním možno pozitívne ovplyvniť nielen výsledok samotnej gravidity, ale aj ďalšie roky života matky a jej dieťaťa.
Moderný manažment tehotných žien s diabetom sa zakladá na tímovej spolupráci diabetológa, pôrodníka a neonatológa, prípadne ďalších špecialistov (nefrológ, oftalmológ a neurológ). Dôležitým predpokladom priaznivého výsledku tehotnosti komplikovanej preexistujúcim diabetom zostáva plánovanie gravidity a zaistenie dobrej metabolickej kompenzácie diabetu pred aj počas celého priebehu tehotnosti. Tomuto cieľu výrazne napomáhajú rozrastajúce sa možnosti modernej liečby diabetu, vrátane dnes už bežnej liečby pomocou inzulínovej pumpy doplnenej o kontinuálny monitoring hladiny glukózy. Nemenej významný v tomto smere je aj progres úrovne perinatologickej starostlivosti.
MUDr. Silvia Dókušová
dokusova@nedu.sk
MUDr. Marianna Rončáková
doc. MUDr. Emil Martinka, PhD.
diabetologické odd. NEDÚ Ľubochňa
www.nedu.sk
MUDr. Karol Dókuš, PhD.
www.jfmed.uniba.sk
Doručené do redakcie 15. 5. 2014
Prijaté do tlače po recenzii 26. 5. 2014
Sources
1. Kitzmiller JL, Block JM, Brown FM, et al. Managing preexisting diabetes for pregnancy: summary of evidence and consensus recommendations for care. Diabetes Care 2008; 31(5):1060–1079.
2. Kitzmiller JL, Wallerstein R, Correa A et al. Preconception care for women with diabetes and prevention of major congenital malformations. Birth Defects Res A Clin Mol Teratol 2010; 88(10): 791–803.
3. Fong DS, Aiello LP, Ferris FL 3rd, Klein R. Diabetic retinopathy. Diabetes Care 2004; 27(10): 2540–2553.
4. Diabetes Control and Complications Trial Research Group. Effect of pregnancy on microvascular complications in the diabetes control and complications trial. Diabetes Care 2000; 23(8): 1084–1091.
5. Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 1997; 20(7): 1183–1197.
6. Cooper WO, Hernandez-Diaz S, Arbogast PG et al. Major congenital malformations after first-trimester exposure to ACE inhibitors. N Engl J Med 2006; 354(23): 2443– 2451.
7. Lawrence JM, Contreras R, Chen W et al. Trends in the prevalence of preexisting diabetes and gestational diabetes mellitus among a racially/ ethnically diverse population of pregnant women, 1999–2005. Diabetes Care 2008; 31(5): 899–904.
8. Metzger BE, Lowe LP, Dyer AR et al (HAPO Study Cooperative Research Group). Hyperglycemia and adverse pregnancy outcomes. N Engl J Med 2008; 358(19): 1991–2002.
9. American Diabetes Association. Standards of medical care in diabetes 2011. Diabetes Care 2011; 34(Suppl 1): S11-S61.
10. Metzger BE, Gabbe SG, Persson B et al. International Association of Diabetes and Pregnancy Study Groups Consensus Panel. International Association of Diabetes and Pregnancy Study Groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care 2010; 33(3): 676–682.
11. Landon MB, Spong CY, Thom E et al. Eunice Kennedy Shriver National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. A multicenter, randomized trial of treatment for mild gestational diabetes. N Engl J Med 2009; 361(14): 1339–1348.
12. Crowther CA, Hiller JE, Moss JR et al (Australian Carbohydrate Intolerance Study in Pregnant Women – ACHOIS Trial Group). Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med 2005; 352(24): 2477–2486.
13. Vandorsten JP, Dodson WC, Espeland MA et al. NIH consensus development conference: diagnosing gestational diabetes mellitus. NIH Consens State Sci Statements 2013; 29(1): 1–31.
14. Horvath K, Koch K, Jeitler K et al. Effects of treatment in women with gestational diabetes mellitus: systematic review and meta-analysis. BMJ 2010; 340: c1395. Dostupné z DOI: <http://doi: 10.1136/bmj.c1395>.
15. Kim C, Herman WH, Cheung NW et al. Comparison of hemoglobin A1c with fasting plasma glucose and 2-h postchallenge glucose for risk stratification among women with recent gestational diabetes mellitus. Diabetes Care 2011; 34(9): 1949–1951.
16. Kim C, Newton KM, Knopp RH. Gestational diabetes and the incidence of type 2 diabetes: a systematic review. Diabetes Care 2002; 25(10): 1862–1868.
17. Tobias DK, Hu FB, Chavarro J et al. Healthful dietary patterns and type 2 diabetes mellitus risk among women with a history of gestational diabetes mellitus. Arch Intern Med 2012; 172(20): 1566–1572.
18. Metzger BE, Buchanan TA, Coustan DR et al. Summary and recommendations of the Fifth International Workshop- Conference on Gestational Diabetes Mellitus. Diabetes Care 2007; 30(Suppl 2): S251-S260.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2014 Issue 2
Most read in this issue
- What does the adoption of new international guidelines mean for screening and diagnosis of gestational diabetes mellitus?
- Care of infant of diabetic mother
- Management of a pregnant woman with diabetes
- Obstetrician care of diabetic women type 1 and 2
