GLP1-analógy – vhodná terapeutická voľba u obéznych pacientov s diabetes mellitus 2. typu
GLP1-analogs – suitable choice in obese patients with type 2 diabetes mellitus
Therapy with GLP1-analogs shows various multiorgan benefits. Possible reasons of preference of this treatment are: efficacy, decrease of weight, safety (low risk of hypoglycemia, small incidence of serious adverse events), potential favourable cardiovascular effects (influence on blood pressure, lipids, markers of CV risk). In context of individual approach, therapy with GLP1-analogs is suitable choice in obese patients with type 2 diabetes mellitus
Key words:
type 2 diabetes mellitus – GLP1-analogs – therapeutic place
Authors:
Zbynek Schroner
Authors‘ workplace:
SchronerMED, s. r. o., interná a diabetologická ambulancia, Košice
Published in:
Forum Diab 2016; 5(1): 25-28
Category:
Topic
Overview
Liečba GLP1-analógmi vykazuje viaceré multiorgánové benefity. Medzi možné dôvody uprednostnenia tejto skupiny farmák možno zariadiť: účinnosť (celkové ovplyvnenie glukózovej triády), vplyv na hmotnosť (zníženie), bezpečnosť (nízke riziko hypoglykémie, nízky výskyt závažných nežiaducich účinkov), potencionálne priaznivé kardiovaskulárne účinky (vplyv na krvný tlak, lipidy, markery KV-rizika). V rámci individualizovaného prístupu liečba GLP1-analógmi predstavuje vhodnú voľbu pri liečbe obézneho pacienta s diabetes mellitus 2. typu.
Klúčové slová:
diabetes mellitus 2. typu – GLP1-analógy – terapeutické miesto
Úvod
Základnou úlohou liečby hyperglykémií pri diabetes mellitus 2. typu (DM2T) je dosiahnutie individuálnych cieľových hodnôt glykémií nalačno, postprandiálnych glykémií (PPG) a glykovaného hemoglobínu (HbA1c) čo najbezpečnejším spôsobom bez hypoglykémií [1]. V súčasnosti viacero štúdií naznačuje, že aj glykemická variabilita by sa mohla stať ďalším dôležitým ukazovateľom, podľa ktorého bude posudzovaná kvalita kompenzácie diabetu a stupeň rizika chronických komplikácií. Vzhľadom k tomu, že 60–90 % pacientov s DM2T má nadváhu alebo sú obézni, je vhodné voliť takú antidiabetickú liečbu, ktorá nie je asociovaná s nárastom hmotnosti, je hmotnostne neutrálna eventuálne vedie k jej poklesu. GLP1 analógy (inkretínové mimetiká, agonisty GLP1 receptorov) spolu s inhibítormim dipeptidyl-peptidázy 4 (DPP4) patria medzi lieky založené na účinku inkretínov [1,2].
Základná charakteristika, diferenciácia a účinky GLP1-analógov
GLP1-analógy nie sú degradované enzýmom DPP4, viažu sa na receptory GLP1 a spôsobujú ich aktiváciu. Po ich podaní dochádza až k 5-násobnému zvýšeniu cirkulujúcich hladín aktívneho GLP1. GLP1 sa produkuje v endokrinných L-bunkách tenkého a hrubého čreva v rámci odozvy na perorálne prijatie potravy. GLP1 má 2 bioaktívne formy: GLP1 (7–37) a GLP1 (7–36) amid. Obe formy majú podobnú biologickú aktivitu, hlavná cirkulujúca forma je GLP1 (7–36) amid.
Diferenciácia GLP1-analógov podľa chemickej štruktúry, farmakokinetického profilu a podľa vplyvu na evakuáciu žalúdka, glykémiu nalačno a PPG je nasledovná [3,4]:
Diferenciácia GLP1-analógov:
- podľa štruktúry
- založené na báze GLP1
- založené na báze exendinu 4
- podľa farmakokinetického profilu:
- krátkodobo účinkujúce
- dlhodobo účinkujúce
- podľa účinku na evakuáciu žalúdka, FPG a PPG
- prandiálne – výrazné spomalenie vyprázdňovania žalúdka a prevaha redukcie PPG
- non prandiálne – mierne ovplyvnenie vyprázdňovania žalúdka a prevaha redukcie FPG
Ako prvý GLP1-analóg, ktorý prišiel do klinickej praxe, najprv v USA a potom postupne v iných, aj európskych krajinách (medzi nimi aj Slovensko) bol exenatid. Exenatid je syntetická verzia exendinu 4, ktorý bol izolovaný zo slín kôrnatca jedovatého (Heloderma suspectum). Exenatid sa skladá z 39 aminokyselín, je z 53 % homológny s natívnym GLP1. Biologický polčas exenatidu je 2,4 hod. Podľa farmakokinetického profilu sa zaraďuje sa medzi krátkodobo pôsobiace GLP1-analógy, podľa účinku na evakuáciu žalúdka, glykémiu nalačno (GNL) a PPG sa radí medzi prandiálne GLP1-analógy (výrazné spomalenie vyprázdňovania žalúdka, zníženie prevažne PPG a zníženie exkurzií postprandiálnej glykémie). Podáva sa 2-krát denne.
Lixisenatid, ktorý prišiel na slovenský trh v júni 2014, je podobne ako exenatid na exendíne 4 založený, krátkodobo pôsobiaci, prandiálny GLP1-analóg. Lixisenatid je zložený z 44 aminokyselín s amidáciou na C konci, je na ~ 50 % homológny s natívnym GLP1. Po subkutánnom podaní biologický polčas je medzi 2,7–4,3 hodinami. Podáva sa 1-krát denne pred jedlom s najväčšou kalorickou hodnotou. Medzi dlhohodobo pôsobiace, nonprandiálne GLP1-analógy, ktoré môžeme používať už aj na Slovensku, zaraďujeme liraglutid a exenatid QW (once weekly/podávaný 1-krát za týždeň). Tieto preparáty pôsobia viac na glykémiu nalačno, sú o niečo účinnejšie na zníženie HbA1c, majú relatívne malý vplyv na vyprázdňovanie žalúdka (ich anorektický účinok je sprostredkovaný prevažne pôsobením v centrálnom nervovom systéme). Pri ich podávaní je pozorovaný menší výskyt gastrointestinálnych nežiaducich účinkov v porovnaní s krátkodobo pôsobiaciami GLP1-analógmi. Zaznamený však bol pri nich určitý, aj keď veľmi malý vzostup srdcovej frekvencie. Liraglutid bol Európskou liekovou agentúrou (EMA) schválený na klinické používanie v apríli 2009. V roku 2010 prišiel tento preparát do klinickej praxe aj na Slovensku. Nedávno bol EMA registrovaný liraglutid v dávke 3,0 mg na liečbu samotnej obezity. V januári 2012 bol uvedený na slovenský trh exenatid QW, ktorý stačí podávať subkutánne len raz týždenne
Výskum v oblasti GLP1-analógov však neustále pokračuje a vo vývoji je viacero liekov z tejto skupiny (napr. semaglutid, dulaglutid /podávanie 1-krát týždenne/, ITCA-650 /podávanie 1-krát mesačne/a iné) [5,6].
GLP1-analógy účinkujú vo viacerých orgánoch. Na obr. sú uvedené možné multiorgánové benefity GLP1-analógov. Najdôležitejším fyziologickým účinkom GLP1 je regulácia postprandiálnej glukózovej homeostázy (pankreatické účinky). Tento účinok je sprostredkovaný receptorom pre GLP1, ktorý je exprimovaný najmä na povrchu A a B-buniek Langerhansových ostrovčekov pankreasu, ale tieto receptory sa nachádzajú aj v žalúdku, pečeni, pľúcach, srdci (hlavne v myocytoch sinoatriálneho uzla), svaloch či v nervovom tkanive. GLP1 stimuluje glukózou navodenú sekréciu inzulínu. Naviazanie GLP1 na receptor, ktorý je umiestnený na bunkovej membráne B-buniek, vedie k následnej aktivácii adenylát cyklázy, čoho dôsledkom je akumulácia cyklického adenozín monofosfátu (cAMP) v bunke, aktivácia proteínkinázy A, zvýšenie cytoplazmatickej koncentrácie Ca2+ a transport inzulínových sekrečných granúl smerom k bunkovej membráne. Táto opísaná kaskáda je prísne glukózodependentná, a preto nenastáva behom normálnych alebo nízkych koncentrácií glukózy. GLP1 tiež inhibuje postprandiálnu sekréciu glukagónu (pri DM2T je strata fyziologickej supresie postprandiálnej sekrécie glukagónu s následnou zvýšenou glukoneogenézou v pečeni, ktorá ovplyvňuje bazálnu aj prandiálnu glykémiu) a aj spomaľuje vyprázdňovanie žalúdka (hepatálne, gastrointestinálne účinky). Reguluje tiež príjem potravy zvýšením pocitu sýtosti (centrálne účinky) [7]. Intenzívne sa študuje aj otázka kardiovaskulárnych efektov GLP1. Niektoré experimentálne štúdie aj rozsahom menšie pozorovania u ľudí zistili po podaní GLP1 zlepšenie prežívania myokardiálnych buniek počas ischémie a tiež zlepšenie funkcie ľavej komory u pacientov so srdcovým zlyhávaním [8–12]. Zistené boli tiež viaceré neuroprotektívne účinky GLP1 pri degeneratívnych neurologických ochoreniach, ako je Parkinsonova alebo Alzheimerova choroba, aj keď zatiaľ len v animálnych štúdiach. Experimenty na zvieratách ukázali, že GLP1 zvyšuje počet B-buniek, a to znížením apoptózy, ale aj stimuláciou neoproliferácie B-buniek z buniek pankreatických duktov [13].
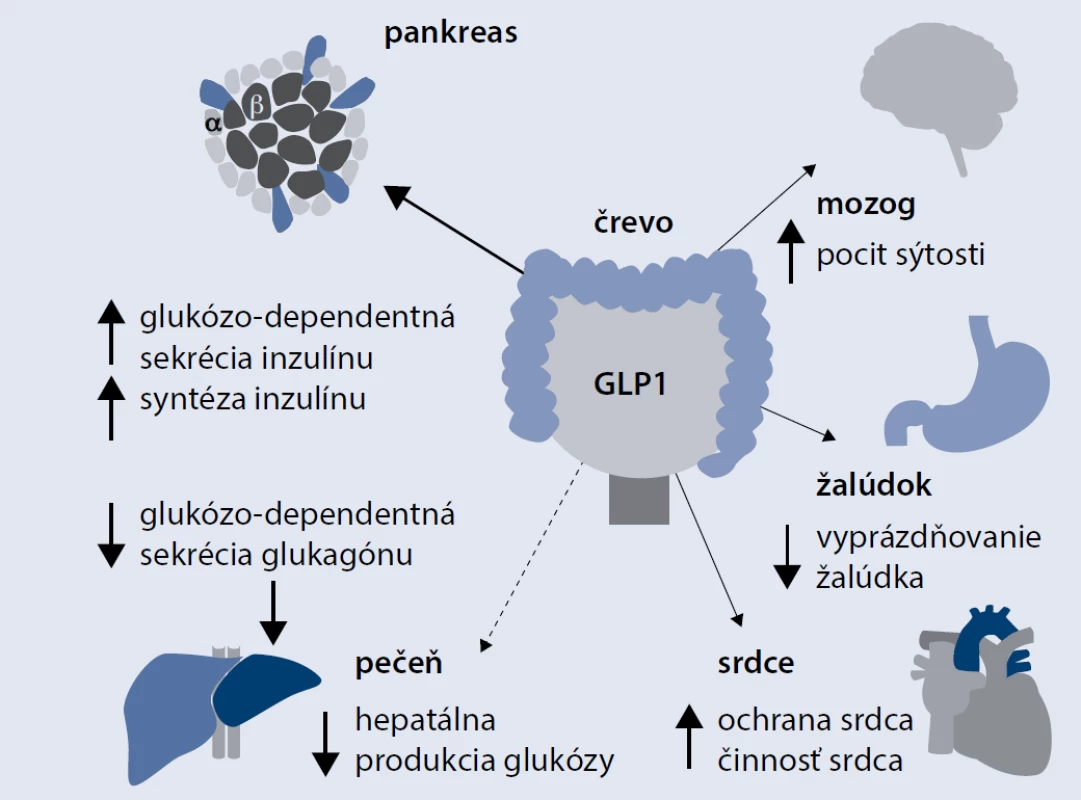
Miesto GLP1 analógov v liečbe pacientov s DM2T
Hlavné terapeutické miesto GLP1 analógov je v prídavnej liečbe pri nedostatočne kompenzovanom DM2T perorálnymi antidiabetikami.
V súčasnosti pribúdajú práce, ktoré potvrdzujú, že GLP1-analógy sú účinnejšie vo včasnejších fázach DM2T v porovnaní s neskoršími (napr. štúdia EVIDENCE). Preto niektorí autori odporúčajú použiť liečbu týmito farmakami už ako druhú voľbu po zlyhaní metformínu [14,15].
V posledných rokoch bola tiež dokázaná výhodnosť kombinácie GLP1-analógov s bazálnym inzulínom. Táto kombinácia má aditívny účinok na zníženie glykemických parametrov (bazálny inzulín ovplyvňuje hlavne glykémie nalačno a GLP1 agonista PPG), pri nižšej dávke inzulínu, bez zvýšeného rizika hypoglykémie. Minimalizovaný je tiež vzostup hmotnosti pri tejto kombinácii. EMA už túto kombináciu schválila. V súčasnosti platné indikačné obmedzenie v SR zatiaľ túto kombináciu neumožňuje, aj keď v blízkej budúcnosti sa očakáva schválenie klinického použitia fixnej kombinácie inzulínu degludek s liraglutidom (IDegLira) [16,17].
Podľa aktualizovaného stanoviska ADA/EASD manažment hyperglykémie pri DM2T z roku 2015 majú GLP1-analógy miesto v 2-kombinácii s metformínom, a tiež v trojkombinácii s metformínom, SU derivátom, alebo tiazolidíndiónom alebo bazálnym inzulínom. Novým prístupom je zvažovanie pridania GLP1-analógu alebo prandiálneho inzulínu k predchádzajúcej liečbe bazálnym inzulínom (schéma) [1].
![Schéma: Liečba hyperglykémie ADA/EASD 2015. Upravené podľa [1]](https://pl-master.mdcdn.cz/media/image/56621c5fe9230171e1f71cd4c9399630.png?version=1711885704)
Podľa v súčasnosti platných indikačných obmedzení v SR sa GLP1-analógy môžu používať u obéznych pacientov (BMI > 30 kg/m2) s DM2T v kombinácií s metformínom alebo v kombinácii s metformínom a sulfonylureou, ak predchádzajúca minimálne polročná liečba maximálnymi tolerovanými dávkami perorálnych antidiabetík neviedla k uspokojivej metabolickej kompenzácii (HbA1c medzi 7,5 a 9 % podľa štandardu DCCT) [5].
Nižšie uvádzame možné dôvody na uprednostnenie liečby GLP1-analógmi a možné nevýhody liečby týmito preparátmi.
Možné dôvody na uprednostnenie liečby GLP1-analógmi
- účinnosť (celkové ovplyvnenie glukózovej triády)
- vplyv na hmotnosť
- bezpečnosť (nízke riziko hypoglykémie, KV-bezpečnosť (ELIXA), nízky výskyt závažných nežiaducich účinkov)
- potencionálne priaznivé KV-účinky (vplyv na krvný tlak, lipidy, markery KV-rizika)
- antiapoptotické a proliferačné účinky (zatiaľ dokázané len na zvieratách)
Možné nevýhody liečby GLP1-analógmi
- injekčné podávanie
- gastrointestinálne nežiaduce účinky
- hlásené zriedkavé prípady akútnej pankreatitídy
- vzostup srdcovej frekvencie (pri dlhodobo pôsobiacich)
- cena
Záver
V rámci individualizovaného prístupu liečba GLP1-analógmi predstavuje vhodnú voľbu pri liečbe obézneho pacienta s DM2T.
Doručené do redakcie 28. 1. 2016
Prijaté po recenzii 12. 2. 2016
doc. MUDr. Zbynek Schroner, PhD.
zbynek.schroner@gmail.com
SchronerMED, s. r. o., interná a diabetologická ambulancia, Košice
Sources
1. Inzuchi SE, Bergenstal RM, Buse JB et al. Management of Hyperglycemia in Type 2 Diabetes. A Patient-Centered Approach. Update to a Position Statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2015; 38(1): 140–149.
2. Schroner Z, Uličiansky V. Liečba diabetes mellitus 2. typu založená na účinku inkretínov. 2. ed. SchronerMED: Košice 2011. ISBN 9788097071479.
3. Meier JJ. GLP-1 receptor agonists for individualized treatment of type 2 diabetes mellitus. Nat Rev Endocrinol 2012; 8(12): 728–742.
4. Horowitz M, Rayner CK, Jones KL. Mechanisms and clinical efficacy of lixisenatide for the management of type 2 diabetes. Adv Ther 2013; 30(2): 81–101.
5. Uličiansky V, Schroner Z, Némethová Z et al. Personalizovaná medicína v kontexte odporúčaní ADA/EASD 2015. Forum Diab 2015; 4(2): 102–118.
6. Schroner Z, Uličiansky V. Multiorgánové benefity GLP-1 analógov. Interná Med 2015;
7. Drucker DJ, Nauck MA. The incretin system: glucagon-like peptide-1 receptor agonists and dipeptidyl peptidase-4 inhibitors in type 2 diabetes. Lancet 2006; 368(9548): 1696–1705.
8. Nikolaidis LA, Elahi D, Hentosz T et al. Recombinant glucagon-like peptid 1 increases myokardial glucose uptake and improves left ventricular performance in conscious dogs with pacing -induced dilated cardiomyopathy. Circulation 2004; 110(8): 955–961.
9. Nikolaidis LA, Mankad S, Sokos GG et al. Effects of glucagon-like peptid-1 in patients with acute myocardial infarction and left ventricular dysfunction after successful reperfusion. Circulation 2004; 109(8): 962–965.
10. Martinka E. Nové smerovania v liečbe diabetes mellitus 2. typu ovplyvnením hladiny inkretínov – sitagliptín – účinnosť a bezpečnosť. Diabetes a obezita 2008; 15(8): 49–59.
11. Bose AK, Moicanu MM, Carr RD et al. Glucagone-like peptide 1 can directly protect the heart against ischemia/ reperfusion injury. Diabetes 2005; 54(1): 146–151.
12. Sokos G, Nikolaidis LA, Mankad S et al. Glucagon-like peptide 1 infusion improves left ventricular ejection fraction and functional status in patients with chronic heart failure. J Card Fail 2006; 12(9): 694–699.
13. Gallwitz B. Extra-pancreatic effects of incretin–based therapies. Endocrine 2014; 47(2): 360–371.
14. Kretzschmar Y, Gourdy P, Penfornis A et al (OTBC). Effectiveness and tolerability with liraglutide among patients with type 2 diabetes. 1-year data from EVIDENCE: A 2-year prospective, follow-up, post-marketing study. Diabetologia 2013; 56: S369.
15. DeFronzo RA, Eldor R, Abdul-Ghani M. Pathophysiological approach to therapy in patients with newly diagnosed type 2 diabetes. Diabetes Care 2013; 36(Suppl 2): S127-S139.
16. Kapitza CH, Bode B, Ingwersen SH et al. Preserved pharmacokinetic exposure and distinct glycemic effects of insulin degludec and liraglutide in IDegLira, a fixed-ratio combination therapy. J Clin Pharmacol 2015; 55(12): 1369–1377.
17. Schroner Z. Súčasnosť a perspektívy inzulínovej liečby. Interná Med 2014; 14(4): 159–163.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2016 Issue 1
Most read in this issue
- Nové medikamenty v liečbe obezity: ich dostupnosť pre klinickú prax
- GLP1-analógy – vhodná terapeutická voľba u obéznych pacientov s diabetes mellitus 2. typu
- Nealkoholová tuková choroba pečene – závažná komorbidita diabezity
- Metabolické zmeny po bariatrických/metabolických operáciách
