Diabetes mellitus a oligosymptomatické arytmie: ako môžeme využiť implantovateľný slučkový EKG-záznamník?
Diabetes mellitus and oligosymptomatic arrhythmias: how can we use an implantable ECG loop recorder?
Diabetes mellitus is one of the most common chronic diseases and is currently considered one of the most important risk factors for cardiovascular disease. Although the main cardiovascular complication associated with diabetes mellitus is coronary artery disease, its contribution to heart rhythm disorders is also not negligible. The relationship between diabetes mellitus and arrhythmias is complex and multifactorial. The most common arrhythmia in patients with diabetes mellitus is atrial fibrillation. In patients with atrial fibrillation, diabetes mellitus is one of the risk factors for thromboembolism, especially stroke. Atrial fibrillation, as well as the arrhythmogenic cause of syncope of unclear etiology or clinically significant palpitations, can be examined through continuous ECG monitoring using an implantable loop recorder. The indications for this invasive diagnostic method are the same in patients with diabetes mellitus as in patients without it.
Keywords:
arrhythmias – cardiovascular disease – diabetes mellitus – implantable ECG loop recorder
Authors:
Petra Určíková
Authors‘ workplace:
Oddelenie arytmií Stredoslovenský ústav srdcových a cievnych chorôb, a. s., Banská Bystrica
Published in:
Forum Diab 2021; 10(2): 93-97
Category:
Overview
Diabetes mellitus patrí medzi najčastejšie chronické ochorenia a v súčasnosti sa považuje za jeden z najvýznamnejších rizikových faktorov kardiovaskulárnych ochorení. Aj keď hlavnou kardiovaskulárnou komplikáciou súvisiacou s diabetes mellitus je ochorenie koronárnych artérií, jeho podiel na výskyte porúch srdcového rytmu je rovnako nezanedbateľný. Vzťah medzi diabetes mellitus a arytmiami je zložitý a multifaktoriálny. Najčastejšiu arytmiu u pacientov s diabetes mellitus predstavuje fibrilácia predsiení. U pacientov s fibriláciou predsiení je diabetes mellitus jeden z rizikových faktorov tromboembolizmu, najmä cievnej mozgovej príhody. Po fibrilácii predsiení, ako aj arytmogénnej príčine synkopy nejasnej etiológie, či klinicky významných palpitáciách, je možné pátrať prostredníctvom kontinuálneho EKG monitorovania pomocou implantovateľného slučkového záznamníka. Indikácie pre túto invazívnu diagnostickú metódu sú u pacientov s diabetes mellitus rovnaké ako u pacientov bez neho.
Klíčová slova:
arytmie – diabetes mellitus – implantovateľný slučkový EKG-záznamník – kardiovaskulárne ochorenia
Diabetes mellitus (DM) prispieva k mnohým typom srdcových arytmií, ktoré sprevádzajú koronárnu chorobu srdca, avšak najobsiahlejšie študovaná bola doposiaľ korelácia diabetes mellitus a fibrilácie predsiení (FP). Fibrilácia predsiení je prítomná u 10–20 % pacientov s DM. Súvislosť medzi DM a FP je väčšinou dôsledkom komorbidít pacientov s DM zvyšujúcich exponovanosť voči FP [1]. Koexistencia diabetes mellitus 2. typu (DM2T) a FP sa spája s podstatne vyšším rizikom kardiovaskulárnej úmrtnosti, cievnej mozgovej príhody a srdcového zlyhávania, čo naznačuje vhodnosť skríningu FP u vybraných pacientov s DM.
Fibrilácia predsiení je najbežnejšie diagnostikovanou srdcovou arytmiou na svete. Jedinci s FP majú zvýšené riziko mozgovej príhody a majú dvojnásobnú úmrtnosť na kardiovaskulárne ochorenia v porovnaní s tými, ktorí majú sínusový rytmus. DM nie je u pacientov s FP zriedkavý. DM a FP majú spoločné predchádzajúce rizikové ukazovatele, ako je artériová hypertenzia, srdcové zlyhávanie, ochorenie koronárnych artérií a obezita. Supraventrikulárne extrasystoly sú u pacientov s DM rovnako časté a môžu predisponovať k rozvoju FP. Pacienti s DM majú v čase prvomanifestácie FP zvýšené riziko akútneho srdcového zlyhávania v dôsledku straty predsieňovej kontrakcie, predsieňovo – komorovej dyssynchrónie a zhoršenej náplne ľavej komory.
Pretože FP je často asymptomatická alebo oligosymptomatická, u významnej časti pacientov s DM2T sa môže odporučiť skríning FP rutinnými diagnostickými metódami ako je 12-zvodový elektrokardiogram (EKG), palpácia pulzu, prioritne na radiálnej tepne, 24- až 72-hodinový holterovský monitoring EKG alebo inými vyvíjajúcimi sa diagnostickými technikami schopnými diagnostikovať asymptomatické a oligosymptomatické epizódy FP. V súčasnej dobe medzi uvedenú diagnostickú techniku patrí implantovateľný EKG slučkový záznamník, detekcia FP pri meraní krvného tlaku prostredníctvom tlakomeru, hodinky so vstavaným elektrokardiogramom na detekciu FP.
U pacientov s paroxyzmálnou, perzistujúcou alebo permanentnou FP zvyšuje DM riziko ischemickej cievnej mozgovej príhody (CMP). DM je jedným z rizikových faktorov ischemickej CMP v skórovacom systéme tromboembolického rizika, CHA2DS2VASc-skóre, v ktorom DM predstavuje 1 bod. CHA2DS2VASc-skórovací systém – srdcové zlyhávanie, hypertenzia, vek ≥ 75, ochorenie DM, cievna mozgová príhoda, vaskulárne ochorenie, vek 65–74 rokov a kategória pohlavia (ženy), je založený na bodovom systéme, v ktorom sú 2 body pridelené za anamnézu ischemickej CMP, prechodného tranzitórneho ischemického ataku (TIA), periférnej embolizácie alebo za vek ≥ 75 rokov a 1 bod za ostatné premenné [2].
Je dôležité si uvedomiť, že pre diagnostický skríning FP a iných arytmií platia u pacientov s DM rovnaké postupy ako u pacientov bez DM.
V populácii vo veku ≥ 65 sa odporúča skríning FP palpáciou pulzu alebo prostredníctvom 12-zvodového EKG. Oba diagnostické postupy preukázali v populácii ≥ 65 rokov prevalenciu FP v zastúpení 4,4 % [3]. Opakované 12-zvodové EKG-záznamy v sledovaní 2 týždňov v neselektovanej populácii vo veku 75–76 rokov zvýšili detekciu asymptomatickej FP až na 7,4 % u osôb s 2 alebo viacerými rizikovými faktormi ischemickej CMP [4]. Na definitívne stanovenie diagnózy FP je nutnosť jej zdokumentovania na 12-zvodovom EKG alebo jej preukázania na 1-zvodovom EKG, a to minimálne v trvaní ≥ 30 s.
U všetkých pacientov s FP je dôležitý dôsledný odber anamnézy, jej dokumentovanie na EKG, stanovenie odhadovaného rizika tromboembolizmu prostredníctvom CHA 2DS2VASc-skóre, základný laboratórny skríning na vylúčenie minerálovej dysbalancie, obličkovej dysfunkcie, stanovenie tyreoidálneho statusu, zápalovej aktivity, doplnenie transtorakálnej echokardiografie (TTE). V selektovanej skupine pacientov s FP je vhodné doplniť 24- až 72-hodinový holterovský monitoring EKG za účelom posúdenia adekvátnosti srdcovej frekvencie, transezofageálnu echokardiografiu (TEE) na vylúčenie trombu v ušku ľavej predsiene, závažnosti chlopňových chýb, u pacientov so suspektnou koronárnou chorobou srdca zobrazenie koronárnych tepien prostredníctvom selektívnej koronarografie, CT-koronarografie alebo iných zobrazovacích metód na stanovenie ischémie, CT/ MRI mozgu pri podozrení na ischemickú CMP.
V súčasnej dobe nám čoraz viac k stanoveniu diagnózy FP napomáha implantovateľný EKG slučkový záznamník.
Implantovateľný slučkový EKG-záznamník
Implantovateľný slučkový EKG-záznamník (Implantable Loop Recorder – ILR, reveal) predstavuje invazívnu diagnostickú metódu na stanovenie porúch srdcového rytmu. Jedná sa o implantovateľný monitor, ktorý sa implantuje subkutánne v ľavej prepektorálnej oblasti, parasternálne vľavo (obr. 1). Jeho úlohou je zaznamenávať subkutánny elektrokardiogram (EKG) a uchovávať udalosti na základe automaticky preddefinovaných kritérií a po aktivácii pacientom. Slučkové EKG-záznamníky majú vo všeobecnosti retrospektívnu (slučkovú) pamäť, ktorá kontinuálne zaznamenáva a vymazáva EKG záznam pacienta.
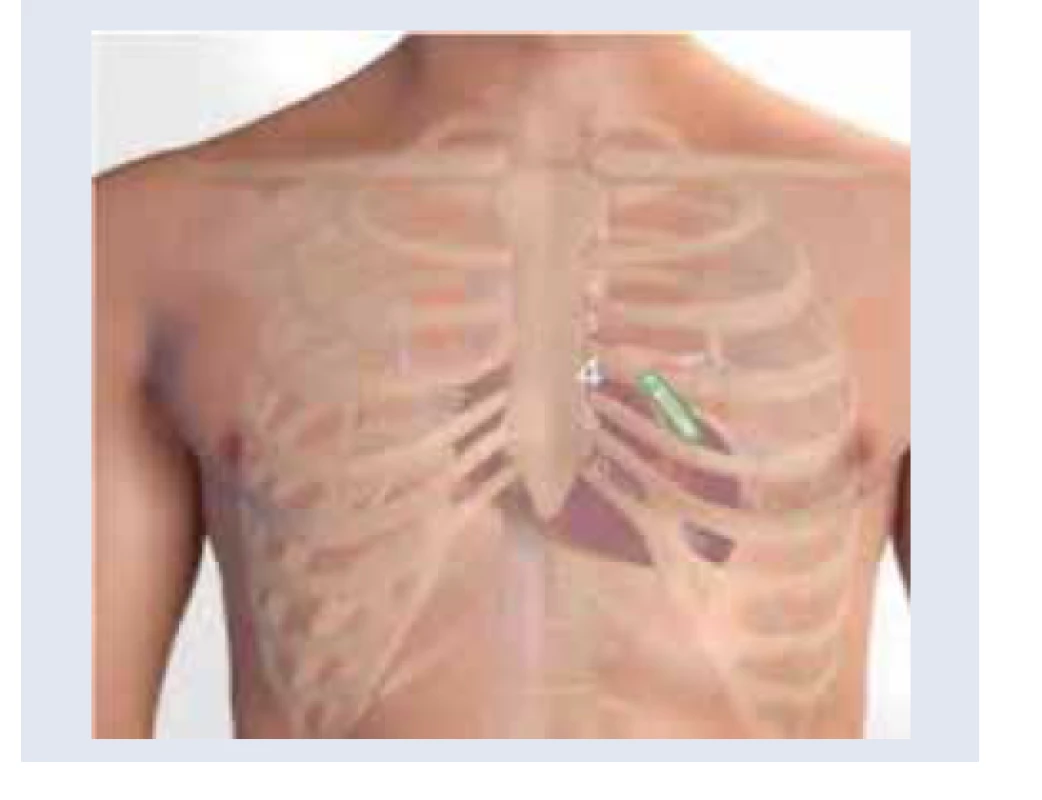
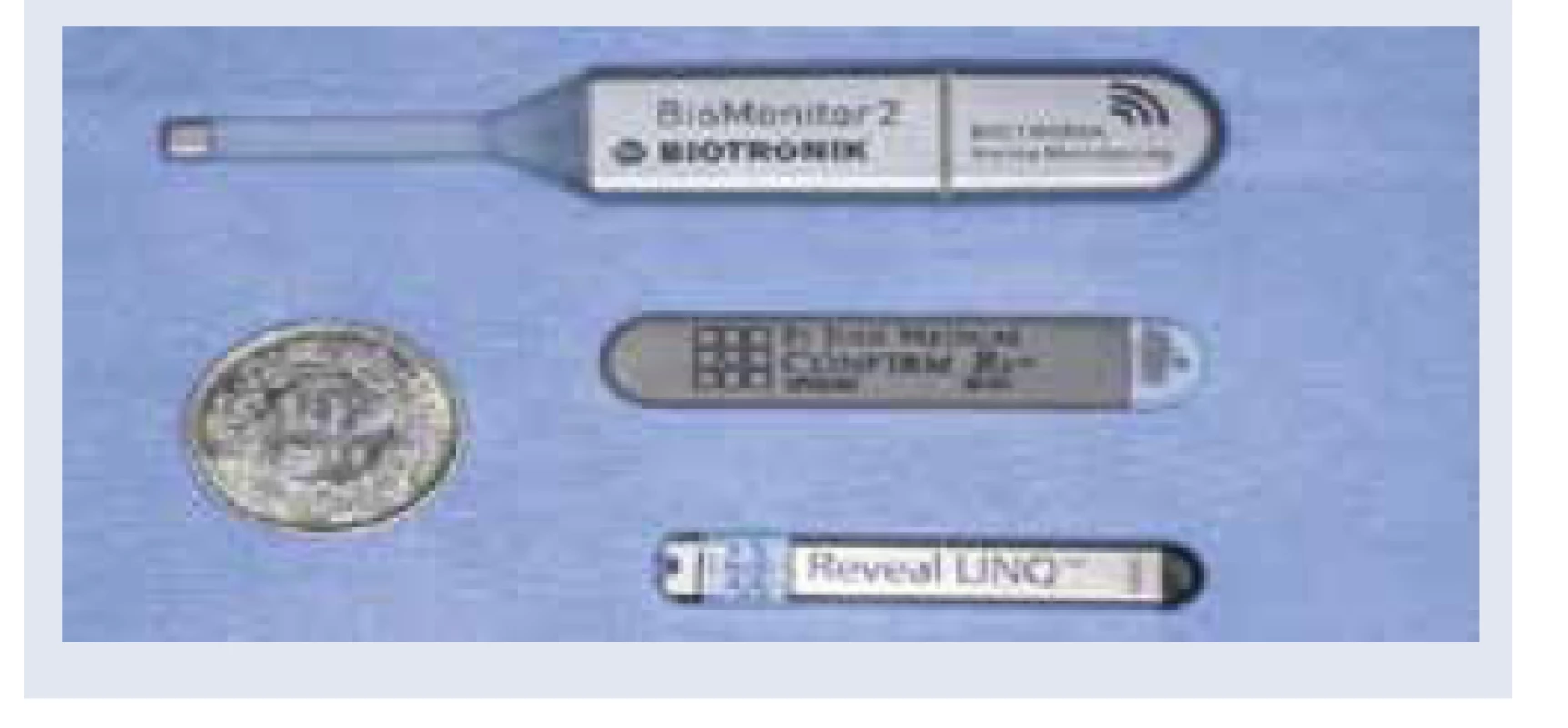
Prvá implantácia ILR na svete sa uskutočnila v roku 1998. V tom čase batéria vydržala približne 14 mesiacov. Vývoj ILR však postupne napredoval, a to najmä v oblasti zdokonaľovania detekcie arytmií, predovšetkým algoritmov na detekciu P vĺn a atriálnych tachyarytmií, čo bolo v detekcii FA nevyhnutné. Rovnako žiadaná však bola aj postupná miniaturizácia prístrojov a dlhšia výdrž batérie. V starších modeloch predstavovala problém detekcia falošne pozitívnych nálezov a artefaktov, čo si vyžadovalo jej zdokonalenie. V súčasnosti máme v Slovenskej republike k dispozícii ILR od 3 firiem, v klinickej praxi sa však využívajú iba 2 (obr. 2). Súčasne dostupné modely Reveal LINQ a Confirm Rx sa okrem vyššie uvedených „vylepšení” vyznačujú najmä simplifikovanou technikou implantácie. Ide o implanto- vateľný monitor, ktorý sa implantuje subkutánne v ľavej prepektorálnej oblasti, a to jednoduchou implantačnou technikou. Veľkou výhodou je možnosť sledovania pacientov s implantovaným ILR diaľkovo, prostredníctvom diaľkového monitorovania pomocou internetu, pričom generované záznamy prinášajú viacero klinicky užitočných a relevantných informácií.
Za zlatý štandard pri pátraní po FP sa v bežnej klinickej praxi stále považuje 24-hodinový holterovský monitoring EKG. V porovnaní s touto diagnostickou metodikou sa pri ILR preukázala vysoká presnosť v detekcii záťaže FP, a to 97,2 % pozitívna prediktívna hodnota a 99,7 % negatívna prediktívna hodnota [5].
ILR v súčasnej dobe zodpovedá veľkosťou zhruba jednej tretine AA článku (batérie AAA) so životnosťou batérie približne 2–3 roky. Prístroj je podmienečne MRI-kompatibilný pre MR-prístroje s 1,5 a 3 Tesla. Pri absolvovaní MRI nie je nutnosť kontroly prístroja, nakoľko jeho úloha je len diagnostická, nie terapeutická. Táto informácia v klinickej praxi, vrátane kardiologickej, častokrát absentuje, a tak zbytočnými kontrolami prístroja predstavuje záťaž ako pre pacienta, tak aj arytmologický lekársky personál.
Medzi všeobecné indikácie dlhodobého EKG-monitorovania pomocou implantovateľných prístrojov patria:
pacienti s klinickými stavmi a syndrómami s vysokým rizikom arytmií
pacienti s prechodnými ťažkosťami v zmysle synkopy, závratov, palpitácií alebo bolesťami na hrudníku, u ktorých ako príčinu ťažkostí predpokladáme poruchu srdcového rytmu
Podľa odporúčaní a usmernení odborných kardiologických a rytmologických spoločností predstavuje dlhodobý EKG-monitoring prostredníctvom ILR dôležitú diagnostickú metodiku v diagnostickom algoritme pre uvedené:
synkopálne stavy nejasnej etiológie, resp. s vysokou suspekciou z arytmogénnej príčiny
pacienti po prekonaní ischemickej cievnej mozgovej príhody (CMP)
palpitácie
manažment pacientov s fibriláciou predsiení
Synkopálne stavy
Pri synkopálnych stavoch je ILR indikovaný v relatívne včasnej fáze diagnostického zhodnotenia pacientov s rekurentnými synkopami nejasnej etiológie, a to v prípade pacientov:
ktorí nespĺňajú v diagnostike synkopy kritériá vysokého rizika, a tým nevyžadujú okamžitú hospitalizáciu alebo intenzívne vyšetrovanie (napr. závažné štrukturálne ochorenia srdca, závažné koronárne postihnutie, stav po infarkte myokardu, závažná systolická dysfunkcia ľavej komory, zmeny na EKG a pod)
u ktorých je vysoká pravdepodobnosť zopakovania sa synkopy počas životnosti batérie ILR, a tým preukázania/ vyvrátenia arytmogénnej príčiny synkopy
s vysokým rizikom po synkope, u ktorých ani komplexné zhodnotenie a vyšetrenia neodhalili príčinu synkopy alebo neviedli k špecifickej liečbe [6]
Z uvedenej indikácie sme na našom pracovisku na Oddelení arytmií a kardiostimulácie SÚSCCH a.s., v Banskej Bystrici, implantovali ILR 75 pacientom (28 mužov, 47 žien) po synkope nejasnej etiológie v období 1. 1. 2017– 15. 9. 2019 (13 ± 9,1 mesiacov). Priemerný vek pacientov v čase implantácie ILR predstavoval 61 ± 16,6 rokov; (vekový rozptyl 20–90 rokov). Jednalo sa o pacientov po jednej alebo recidivujúcich synkopách, pričom priemerný počet synkop na pacienta bol 3,5 ± 3,6; medián počtu synkop predstavovali 3 synkopy. V uvedenom sledovaní sa arytmogénna príčina synkopy preukázala u 24 % pacientov (17 pacientov), a to v zastúpení: syndróm chorého sínusu (SSS) bradyforma u 11 % (8 pacientov), AVB III. stupňa u 4 % (3 pacienti), FP s asystolickými pauzami > 5 s v 3 % (2 pacienti), FP s významnými postkonverznými pauzami v 3 % (2 pacienti), pretrvávajúca hemodynamicky významná komorová tachykardia v 3 % (2 pacienti). Záchyt uvedených porúch rytmu si vyžadoval implantáciu kardiostimulátora u 15 pacientov (21 %) a implantáciu implantovateľného kardioverter- defibrilátora (ICD) u 2 pacientov (3 %). Počet mesiacov do záchytu VT/bradyarytmie bol 6,3 ± 6,5 mesiaca; rozptyl dní do záchytu arytmie 2–745; medián time záchytu arytmie predstavoval 4 mesiace. U 4 pacientov (6 %) bola arytmia detekovaná prostredníctvom diaľkového monitorovania, korelácia symptómov a záchytu arytmie bola preukázaná u 11 pacientov (17 %). Počet pacientov s DM bol v zastúpení 23 % (15 pacientov). V uvedenej skupine pacientov s prítomným DM sa u jednej pacientky vo veku 18 rokov verifikovala pretrvávajúca polymorfná komorová tachykardia s nutnosťou implantácie ICD (obr. 3), bradyforma SSS u 1 pacientky, rovnako u 1 pacientky záchyt FP s asystolickou pauzou > 5 sekúnd s nutnosťou implantácie kardiostimulátora.
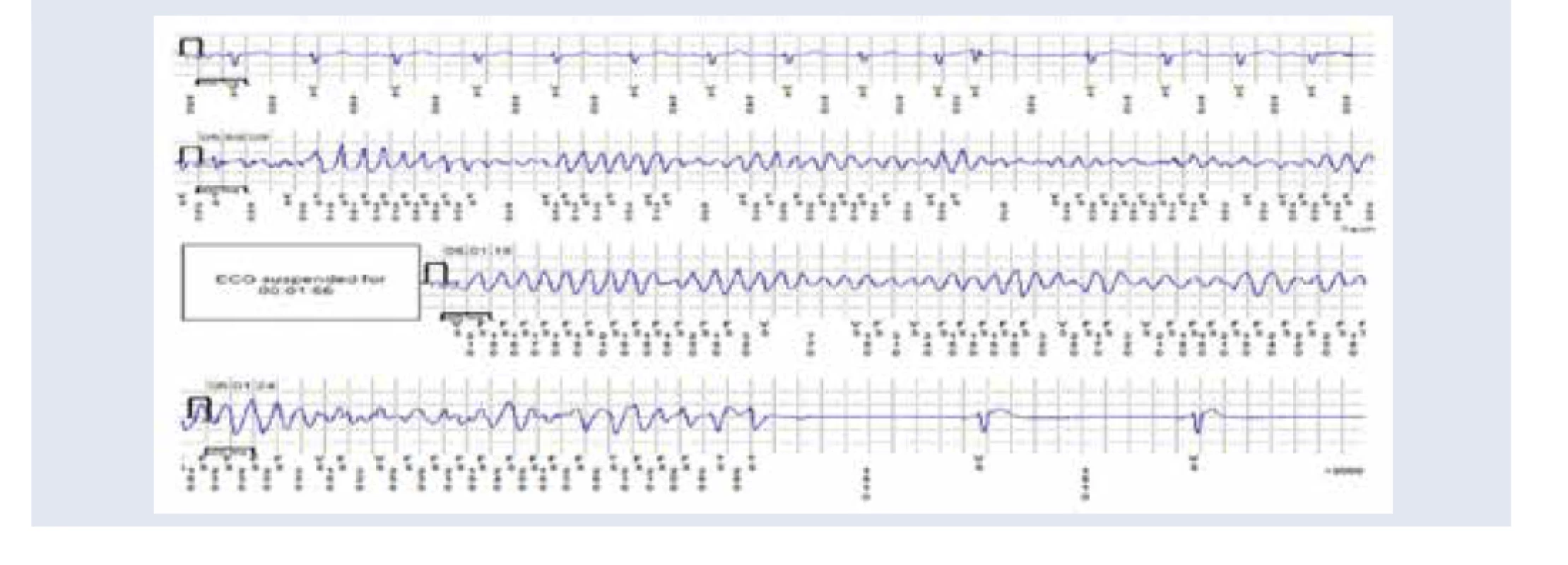
Pacienti po prekonaní ischemickej cievnej mozgovej príhody
U pacientov po prekonaní ischemickej CMP sa odporúča zvážiť dodatočné dlhodobé EKG-monitorovanie, a to buď neinvazívne alebo invazívne pomocou ILR s cieľom pátrania po „tichej“ fibrilácii predsiení. Osobitne sa to týka pacientov po prekonaní kryptogénnej CMP, u ktorých komplexné diagnostické vyšetrenia po prekonaní ischemickej CMP vrátane krátkodobého monitorovania EKG, neobjasnili príčinu CMP. Signifikantný prínos ILR oproti štandardnému EKG monitorovaniu u pacientov po kryptogénnej CMP priniesla možnosť dlhodobého EKG monitorovania, ktorý sa potvrdil aj v štúdiách Crystal AF a Reveal AF.
Pri 12-mesačnom sledovaní v štúdii CRYSTAL AF sa fibrilácia predsiení detegovala u 12,4 % pacientov (29 pacientov) s implantovaným ILR v porovnaní s 2,0 % (4 pacienti) v kontrolnej skupine. Medián time od randomizácie pacientov s implantovaným ILR do detekcie FP bol 84 dní (rozptyl 18–265 dní) a 53 dní v kontrolnej skupine (rozptyl 17–212 dní). FP bola asymptomatická u 23 pacientov z 29 pacientov s implantovaným ILR (79 % ) u 2 zo 4 pacientov (50 %) v kontrolnej skupine [7].
Sledovaniu diagnostickému prínosu ILR v záchyte FP u pacientov po prekonaní ischemickej CMP sme sa venovali aj na našom pracovisku. V období od 1. 1. 2017– 15. 9. 2019 (13 ± 9,1 mesiacov) sme implantovali ILR z uvedenej indikácie u 80 pacientov (46 mužov, 34 žien), priemerný vek pacientov v čase implantácie ILR bol 59 ± 11,1 rokov; (rozptyl 31–80 rokov). Pacienti boli po prekonaní jednej alebo recidivujúcich iCMP; priemerný počet iCMP na pacienta predstavoval 1,5 ± 0,9. V našom súbore sa FP preukázala u 13 % pacientov (10 pacientov). Medián time od implantácie ILR do záchytu FP bol 92 dní, počet mesiacov do záchytu FA predstavoval 5,8 ± 3,7, čo predstavovalo 166 ± 111 dní. U 1 pacienta bola FP detekovaná prostredníctvom diaľkového monitoringu (obr. 4). Počet pacientov s DM predstavoval 19 % (15 pacientov), z toho len u 1 pacienta sa preukázala FP ako príčina ischemickej CMP.
Z archívu autorky
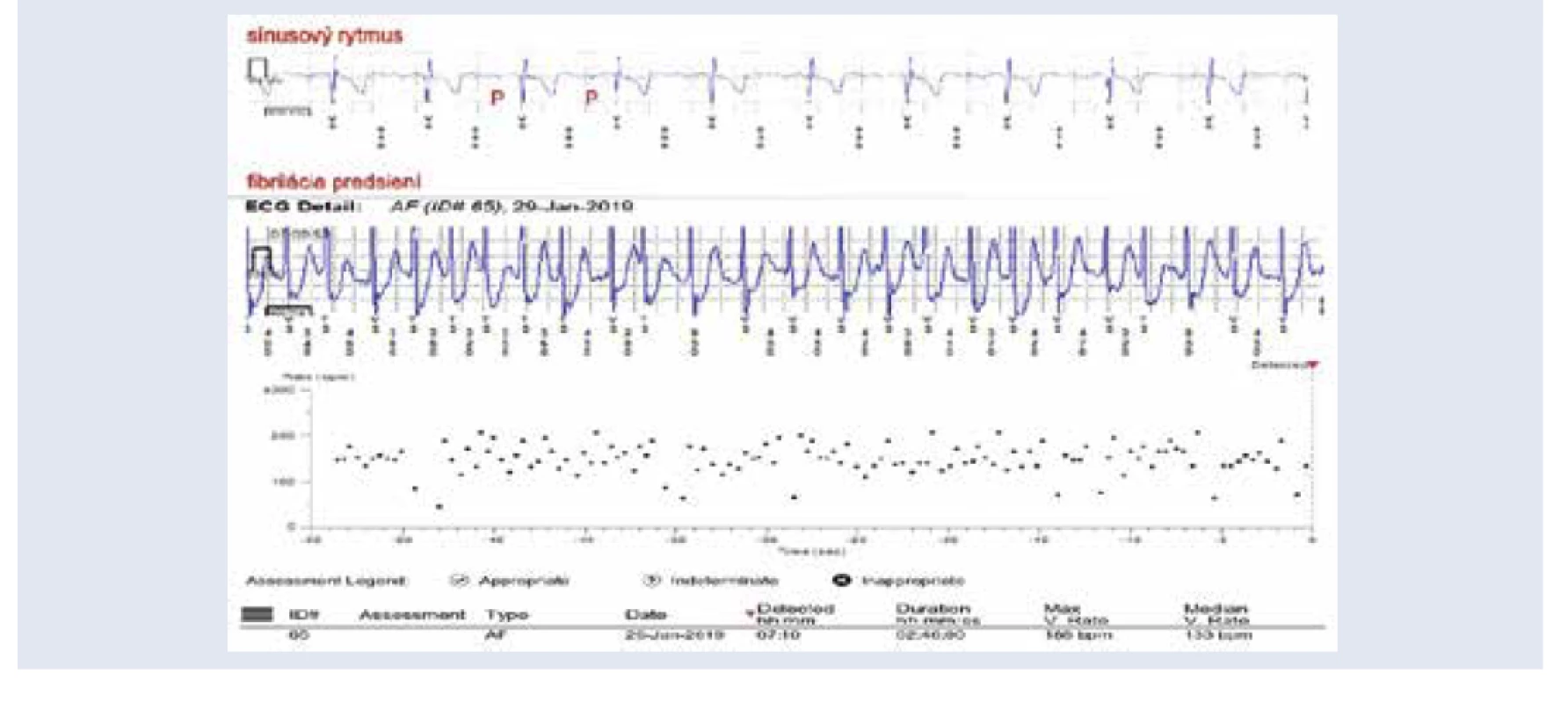
Palpitácie
ILR môže byť indikovaný ako diagnostická metóda v selektovanej skupine pacientov s palpitáciami, bez súčasného dokumentovania na EKG, ak sú symptómy zriedkavé, ale významné, veľmi zle pacientom tolerované a pokiaľ doterajšie iné EKG-monitorovacie diagnostické postupy v odhalení príčiny palpitácií zlyhali. Implantácia ILR z uvedenej indikácie je však zriedkavá, v praxi najmenej využívaná. Podľa odporúčaní Európskej kardiologickej spoločnosti predstavuje táto indikácia na implantáciu ILR len triedu a úroveň dôkazov IIb (mohlo by sa zvážiť) [8].
Manažment pacientov s fibriláciou predsiení
V rámci manažmentu pacientov s FP nám ILR umožňuje:
jednoznačnú koreláciu symptómov pacienta s výskytom FP a posúdenie celkového výskytu FP vrátane výskytu asymptomatických epizód (AF burden)
posudzovanie efektivity liečebných stratégií (predovšetkým intervenčných postupov) meraním percentuálneho výskytu FP
zvažovanie pokračovania orálnej antikoagulačnej liečby u pacientov s „intermediárnym“ rizikom tromboembolických komplikácií.
V súčasnosti predstavuje veľkú výhodu monitorovanie pacientov na diaľku prostredníctvom diaľkového monitoringu využívaním internetu. Táto možnosť sa týka takmer všetkých pacientov s implantovaným elektroimpulzogenerátom, ako aj pacientov s implantovaným ILR. Generované záznamy prinášajú klinicky užitočné a relevantné informácie. V prípade záchytu fibrilácie predsiení, významnej bradykardie alebo tachykardie, je odoslaná notifikácia prostredníctvom SMS (Short Message Service) alebo e-mailu určenému zodpovedajúcemu lekárovi v kardiocentre. Po prehliadnutí lekárom umožnia uvedené záznamy odhaliť poruchu rytmu a iniciovať včasnú farmakologickú alebo intervenčnú liečbu. V kontexte záchytu FP predstavuje diaľkové monitorovanie ILR dôležitú úlohu vo včasnom nastolení antikoagulačnej liečby, a tým zabráneniu opätovných recidív ischemickej CMP.
Na základe klinických ťažkostí pacienta môže byť FP asymptomatická, oligosymptomatická alebo symptomatická. Terapeutický manažment je rovnaký ako u nediabetických pacientov, a to antikoagulačná liečba a liečba stratifikácie kontroly rytmu alebo kontroly prevodu. Výber antiarytmickej terapie určenej na nastolenie sínusového rytmu a prevenciu recidív symptomatickej FP sa riadi rovnakými pravidlami ako u nediabetikov. Vzhľadom na dočasný efekt antiarytmickej liečby a s ňou súvisiace komplikácie sa u symptomatických a oligosymptomatických pacientov dostáva do popredia invazívne katetrizačné ablačné riešenie FP – antrálna izolácia pľúcnych žíl. Táto liečebná metodika v súčasnej dobe vzhľadom na narastajúci počet pacientov s FP patrí medzi popredné ablačné výkony na arytmologických pracoviskách, vrátane nášho.
Záver
Diabetes mellitus je silným prediktorom kardiovaskulárnych a cerebrovaskulárnych ochorení. Aj keď jeho hlavnou kardiovaskulárnou komplikáciou je koronárna choroba srdca, jeho podiel na výskyte porúch srdcového rytmu je rovnako nezanedbateľný. Diagnostický a liečebný manažment pri poruchách srdcového rytmu je rovnaký ako u nediabetických pacientov. U mnohých pacientov si diagnostika možných arytmií vyžaduje dlhodobé EKG-monitorovanie. V dĺžke kontinuálneho EKG-monitoringu má prvenstvo ILR. Vzhľadom na dlhodobý EKG-monitoring, miniatúru prístroja, neprítomné limitácie pre pacienta, možnosť sledovania diaľkovým monitoringom, predstavuje obľúbenú diagnostickú metódu ako pre pacientov, tak aj lekársky personál. Jeho limitáciu v súčasnej dobe predstavujú len vymedzené indikácie stanovené odbornými kardiologickými a rytmologickými spoločnosťami.
MUDr. Petra Ďurčíková
www. old.suscch.eu
Doručené do redakcie 4. 3. 2021
Prijaté po recenzii 10. 4. 2021
Sources
1. Go AS, Hylek EM, Phillips KA et al. Prevalence of diagnosed atrial fibrillation in adults: national implications for rhythm management and stroke prevention: the AnTicoagulation and Risk Factors in Atrial Fibrillation (ATRIA) Study. JAMA 2001; 285(18): 2370–2375. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.285.18.2370>.
2. Camm A, Lip G, De Caterina R et al. 2012 focused update of the ESC Guidelines for the management of atrial fibrillation: an update of the 2010 ESC Guidelines for the management of atrial fibrillation. Developed with the special contribution of the European Heart Rhythm Association. Eur Heart J 2012; 33(21): 2719–2747. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehs253>.
3. Lowres N, Neubeck L, Redfern J et al. Screening to identify unknown atrial fibrillation. A systematic review. Thromb Haemost 2013; 110(2): 213–222. Dostupné z DOI: <http://dx.doi.org/10.1160/TH13–02–0165>.
4. Engdahl J, Andersson L, Mirskaya M et al. Stepwise screening of atrial fibrillation in a 75-year-old population: implications for stroke prevention. Circulation 2013; 127(8): 930–937. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.112.126656>.
5. Sanders P, Pürerfellner H, Pokushalov E et al. Performance of a New Atrial Fibrillation Detection Algorithm in a Miniaturized ICM: Results from the Reveal LINQ Usability Study. Heart Rhythm 2016; 13(7): 1425–1430. Dostupné z DOI: <http://dx.doi.org/10.1016/j.hrthm.2016.03.005>.
6. Brignole M, Moya A, J. de Lange F at al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J 2018; 39(21):1883– 1948. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehy037>.
7. Sanna T, Diener HC, Passman RS et al. [CRYSTAL AF Investigators]. Cryptogenic stroke and underlying atrial fibrillation. N Engl J Med 2014; 370(26): 2478–2486. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1313600>.
8. Brugada J, Katritsis DG, Arbelo E el al. 2019 ESC Guidelines for the management of patients with supraventricular tachycardia The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC)). Eur Heart J 2020; 41(5): 655–720. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz467>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

Most read in this issue
- Hypertrofia ľavej komory u pacientov s diabetes mellitus: na čo nemyslíme?
- Katétrová ablácia fibrilácie predsiení u pacientov s diabetes mellitus
- Alternatívne spôsoby podávania inzulínu
- Kardioprotektívny efekt liečby GLP1-analógmi vo svetle výsledkov najnovších klinických štúdií
